A doença mão‐pé‐boca é infecção viral por Rickettsia causada pelo Coxsackievírus A16 e Enterovírus 71 na maioria dos casos. É comum em crianças menores de 10 anos, que apresentam enantema oral e erupção macular, maculopapular ou vesicular nas mãos e nos pés. Entretanto, um aumento de casos por outros sorotipos virais foi observado em adultos nos últimos anos, com várias apresentações clínicas e diagnóstico difícil. Três casos de doença mão‐pé‐boca são relatados para mostrar a variabilidade clínica e a complexidade diagnóstica que essa doença pode apresentar em pacientes adultos.
A doença mão‐pé‐boca (DMPB) é doença por Rickettsia frequentemente causada por vírus da família Picornaviridae, gênero enterovírus humano. Coxsackievírus (CA) A16 e Enterovírus (EV) 71 são os mais frequentemente isolados. Em 97% dos casos, a DMPB afeta crianças menores de 10 anos. Os tipos sorológicos A 5‐7, A 10, B 1‐3 e B5‐B6 são algumas vezes isolados. De acordo com a literatura, CA A6 é o sorotipo mais frequente em adultos.1–6
A DMPB tem taxa de infecção alta. A transmissão de pessoa para pessoa ocorre através do contato direto com secreção nasal, saliva, fezes ou objetos contaminados. A doença geralmente aparece na forma de surtos epidêmicos na primavera, verão ou início do outono. O período de incubação é de três a seis dias. Depois de entrar em contato, o vírus se implanta na mucosa oral ou do íleo, daí espalhando‐se para o sangue; isto é conhecido como viremia primária. Após 24 horas no sangue, o vírus começa a se espalhar para o tecido linfático e diferentes órgãos. A eliminação respiratória do vírus pode persistir por três semanas, e a eliminação digestiva, por oito semanas.2–5
Na maioria dos casos, principalmente em crianças, a DMPB apresenta‐se como enantema, pápulas e/ou bolhas nas mãos e nos pés, que podem desaparecer em uma a duas semanas.2
Relato do casoTrês casos de DMPB são relatados em pacientes adultos. São descritos sua etiologia, manifestações clínicas, diagnóstico diferencial, abordagem diagnóstica, tratamento realizado e evolução clínica (tabela 1; figs. 1, 2, 3, 4 e 5).
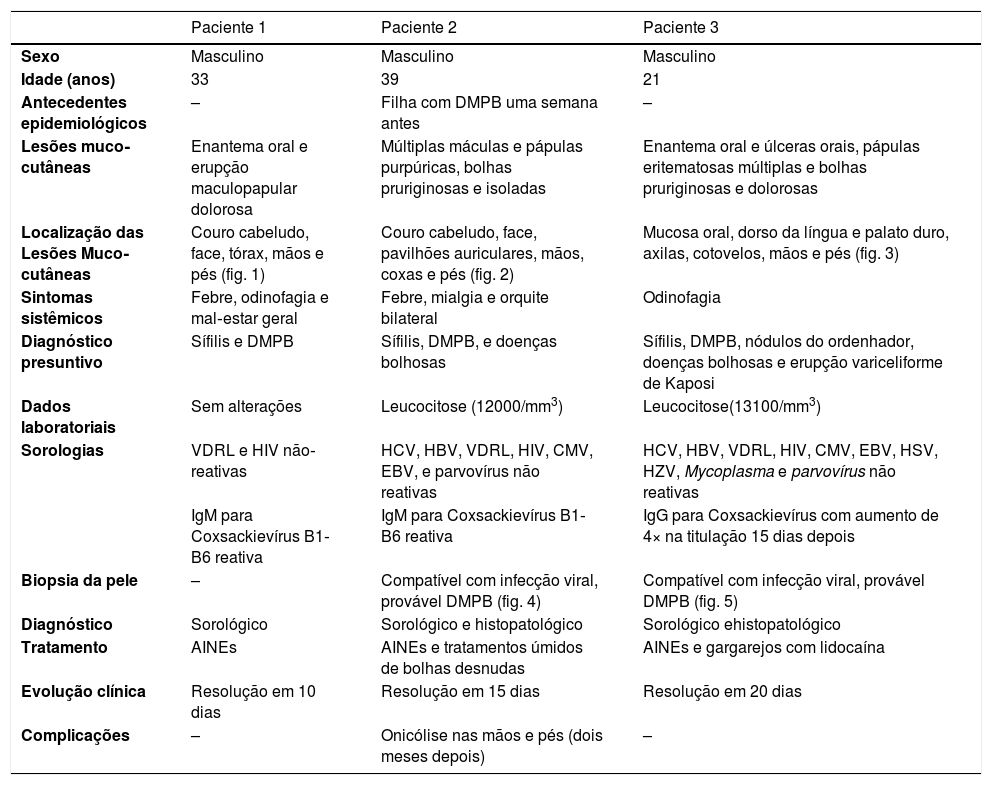
Casos: Registro clínico, achados clínicos, laboratoriais, histopatológicos, diagnósticos, tratamento e isolamento do vírus
| Paciente 1 | Paciente 2 | Paciente 3 | |
|---|---|---|---|
| Sexo | Masculino | Masculino | Masculino |
| Idade (anos) | 33 | 39 | 21 |
| Antecedentes epidemiológicos | – | Filha com DMPB uma semana antes | – |
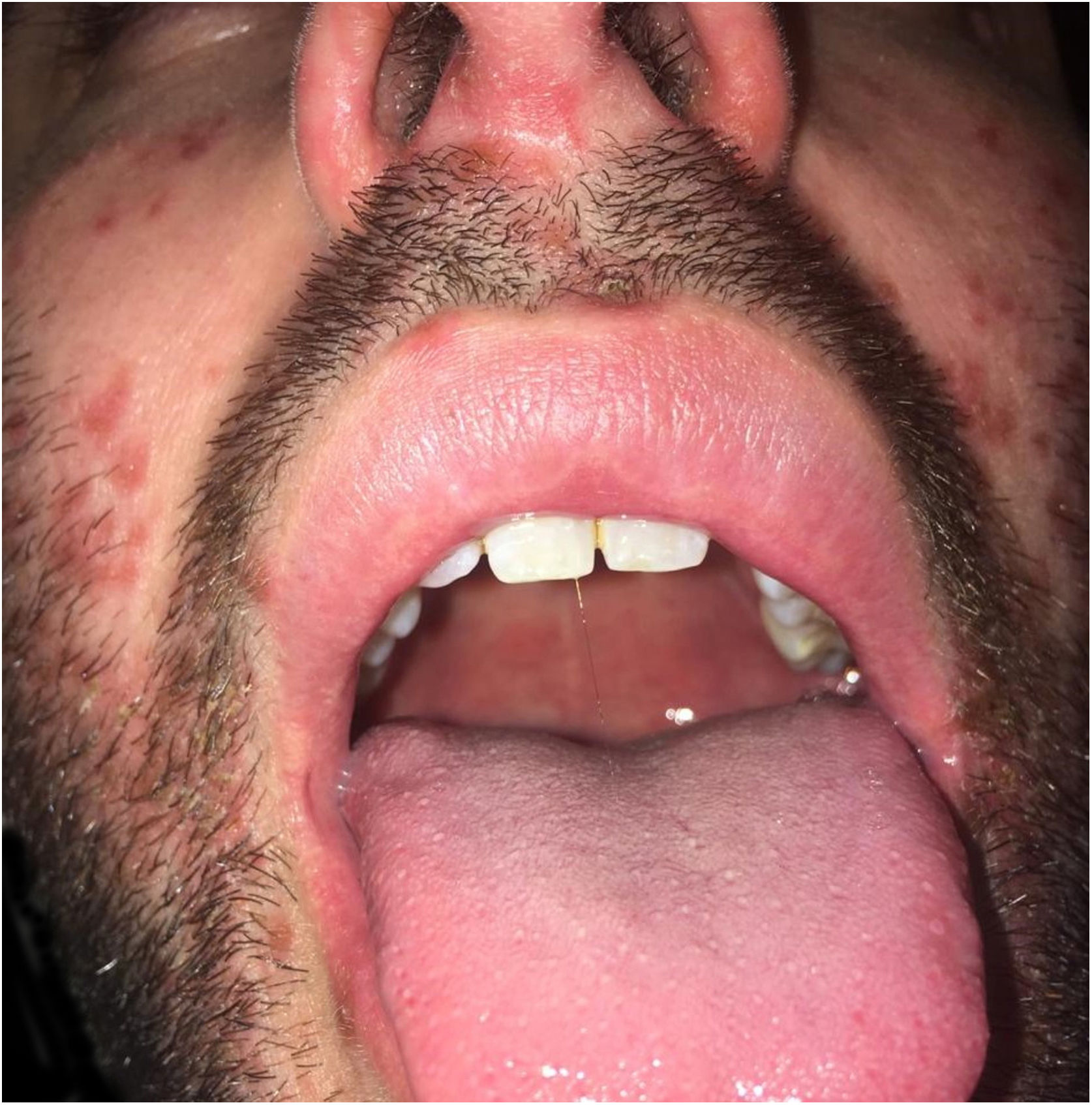
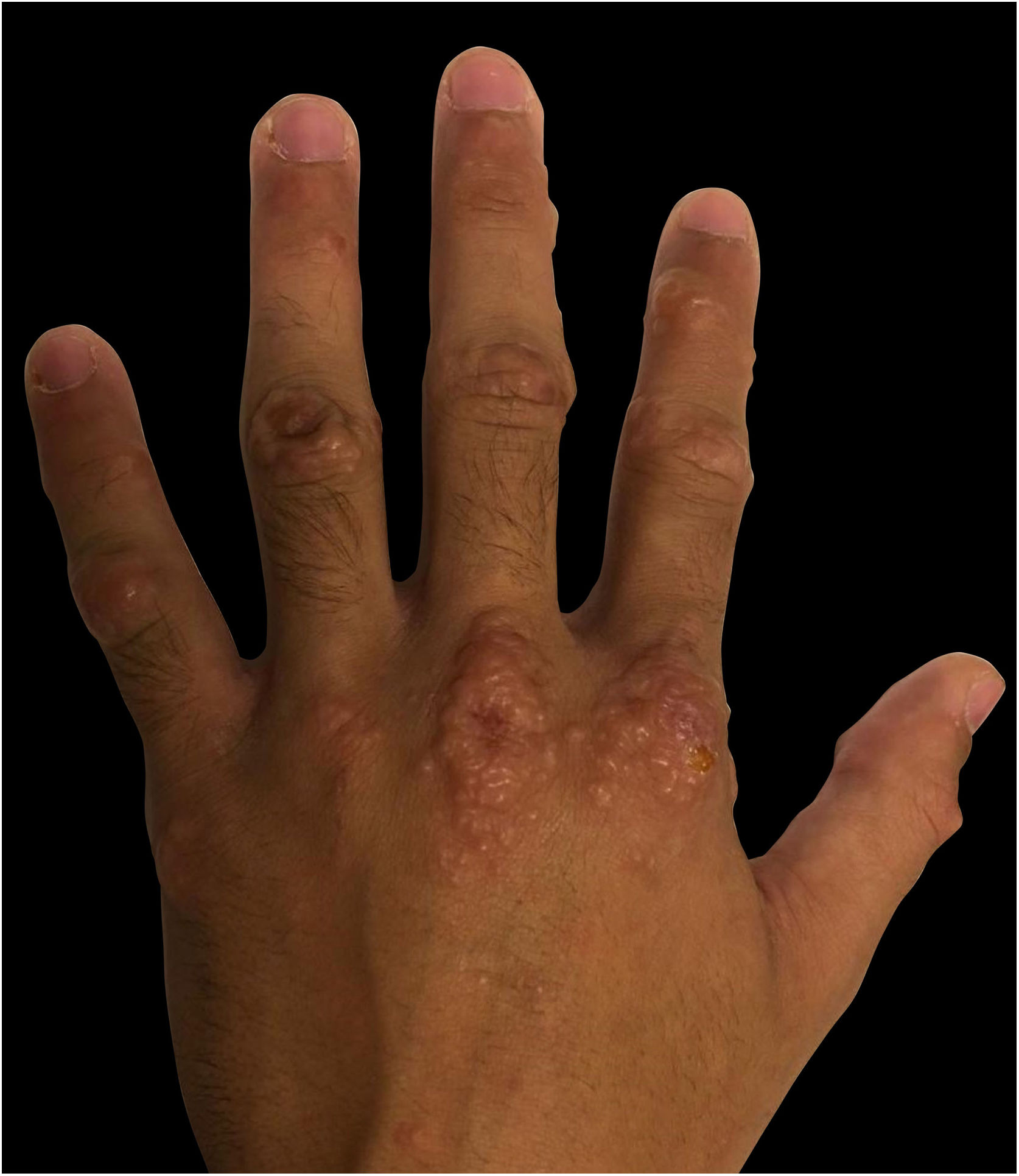
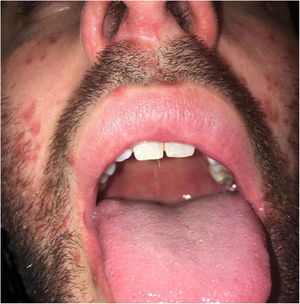
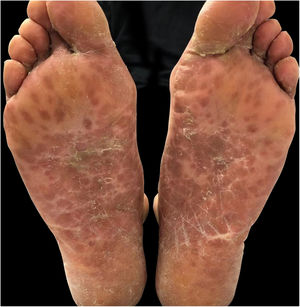
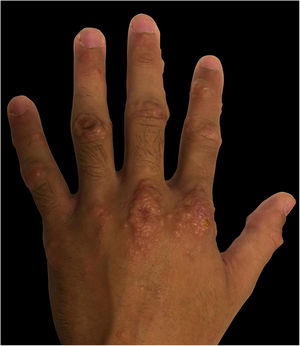
| Lesões muco‐cutâneas | Enantema oral e erupção maculopapular dolorosa | Múltiplas máculas e pápulas purpúricas, bolhas pruriginosas e isoladas | Enantema oral e úlceras orais, pápulas eritematosas múltiplas e bolhas pruriginosas e dolorosas |
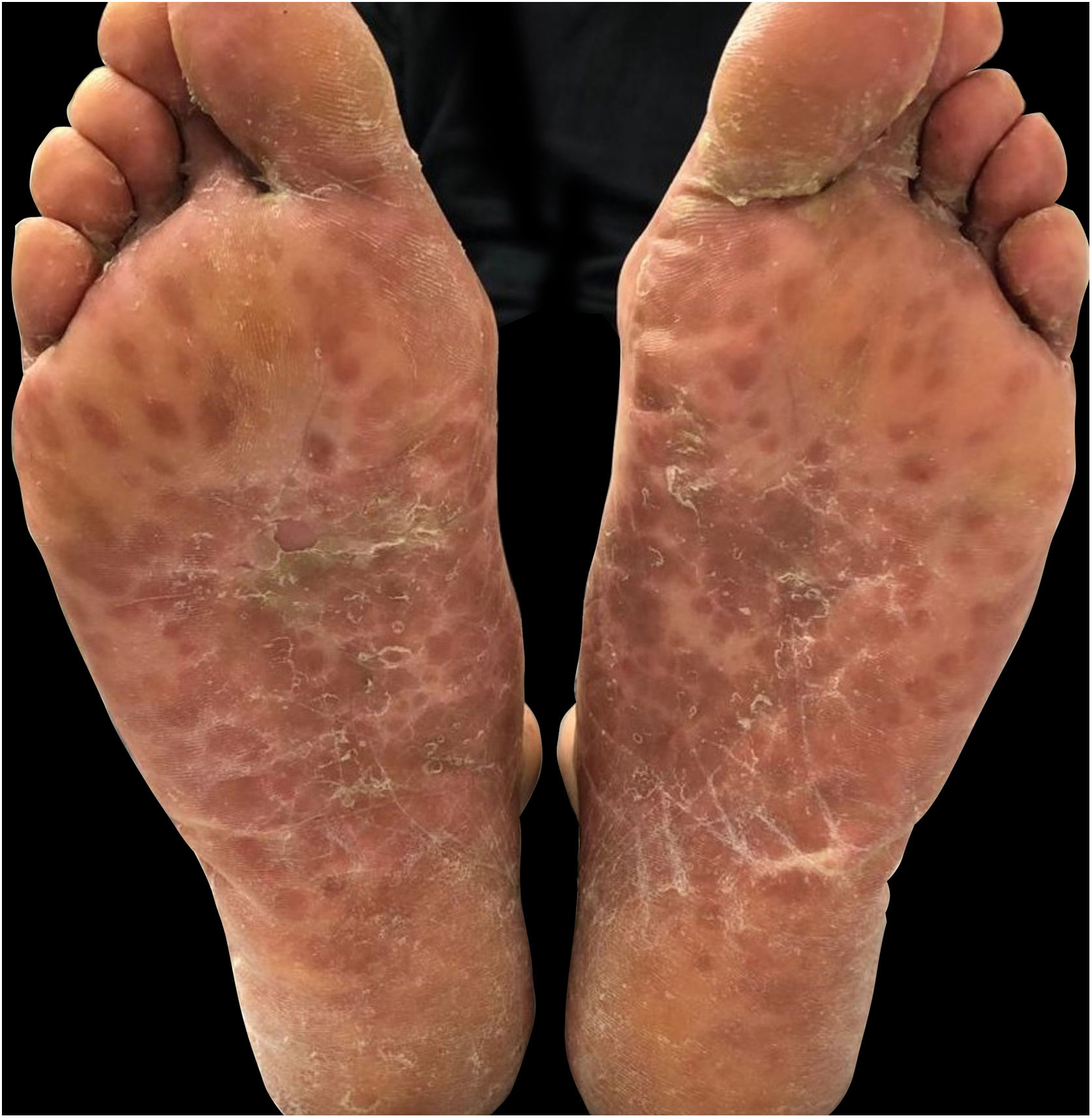
| Localização das Lesões Muco‐cutâneas | Couro cabeludo, face, tórax, mãos e pés (fig. 1) | Couro cabeludo, face, pavilhões auriculares, mãos, coxas e pés (fig. 2) | Mucosa oral, dorso da língua e palato duro, axilas, cotovelos, mãos e pés (fig. 3) |
| Sintomas sistêmicos | Febre, odinofagia e mal‐estar geral | Febre, mialgia e orquite bilateral | Odinofagia |
| Diagnóstico presuntivo | Sífilis e DMPB | Sífilis, DMPB, e doenças bolhosas | Sífilis, DMPB, nódulos do ordenhador, doenças bolhosas e erupção variceliforme de Kaposi |
| Dados laboratoriais | Sem alterações | Leucocitose (12000/mm3) | Leucocitose(13100/mm3) |
| Sorologias | VDRL e HIV não‐reativas | HCV, HBV, VDRL, HIV, CMV, EBV, e parvovírus não reativas | HCV, HBV, VDRL, HIV, CMV, EBV, HSV, HZV, Mycoplasma e parvovírus não reativas |
| IgM para Coxsackievírus B1‐B6 reativa | IgM para Coxsackievírus B1‐B6 reativa | IgG para Coxsackievírus com aumento de 4× na titulação 15 dias depois | |
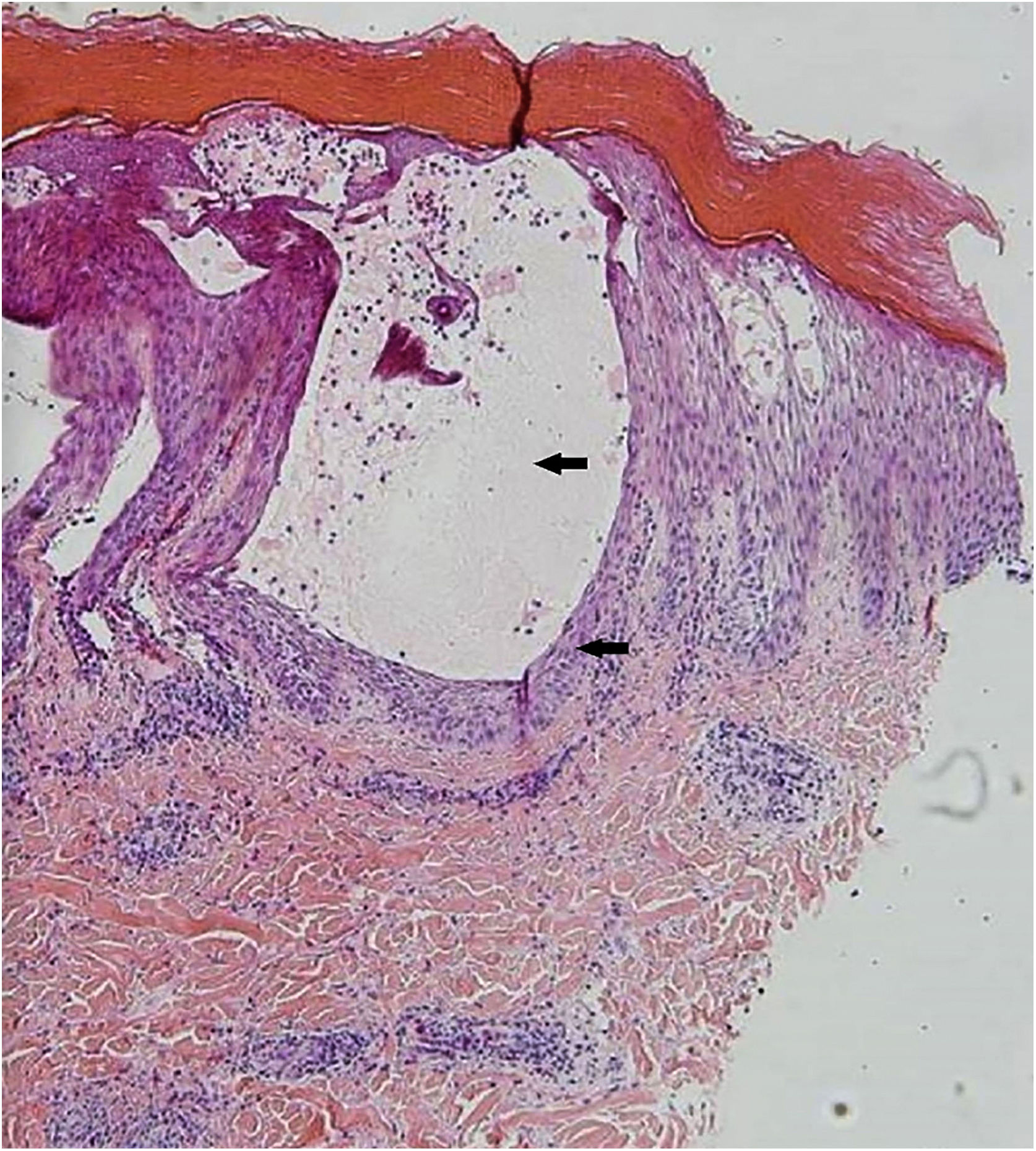
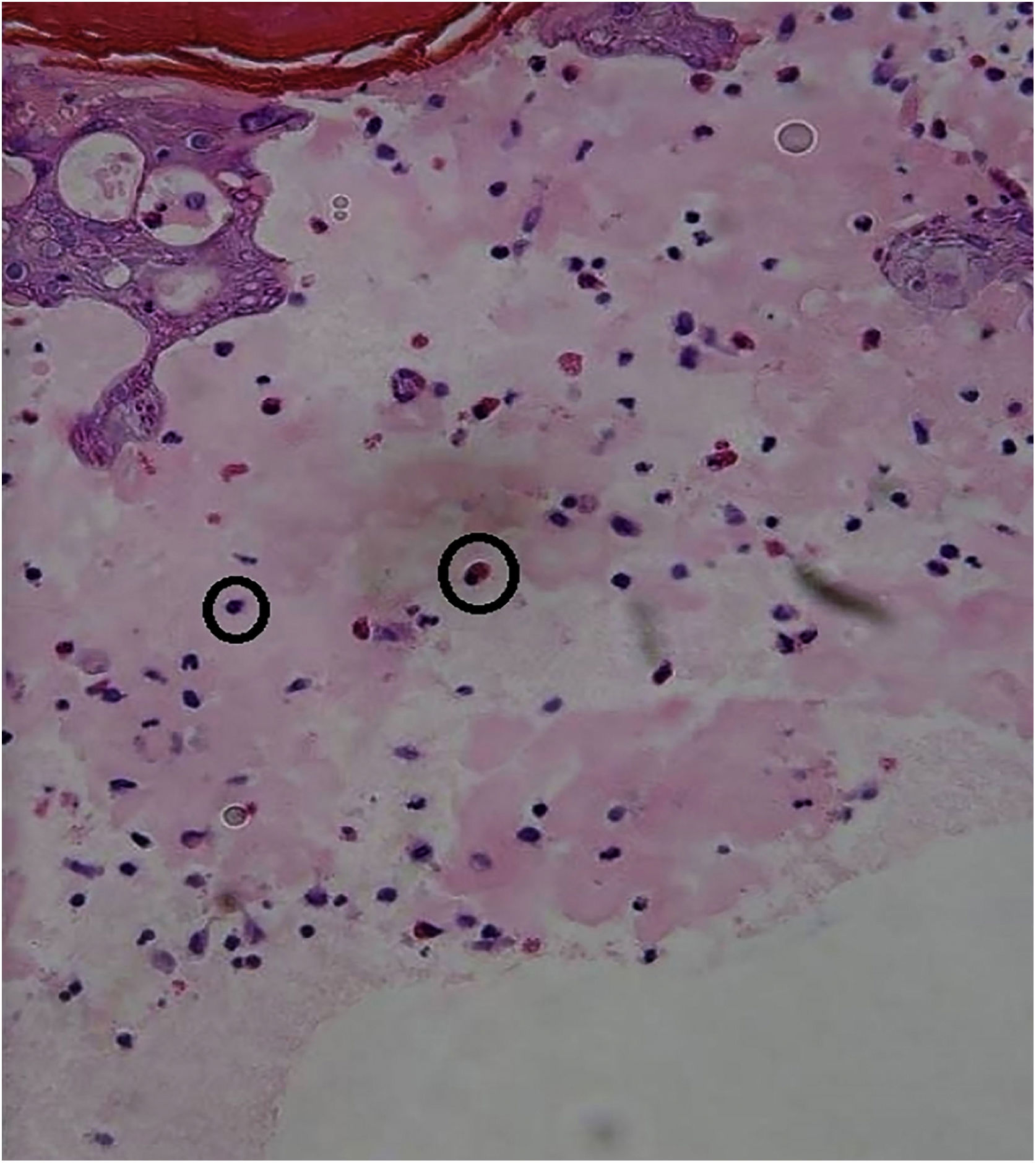
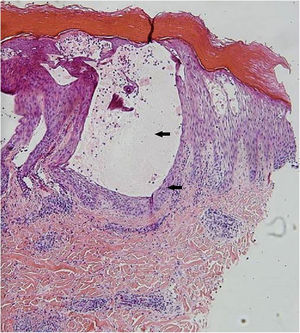
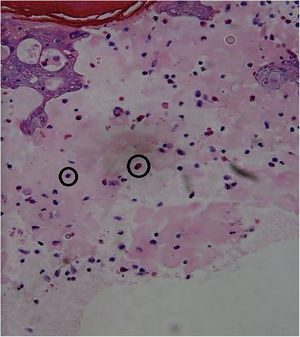
| Biopsia da pele | – | Compatível com infecção viral, provável DMPB (fig. 4) | Compatível com infecção viral, provável DMPB (fig. 5) |
| Diagnóstico | Sorológico | Sorológico e histopatológico | Sorológico ehistopatológico |
| Tratamento | AINEs | AINEs e tratamentos úmidos de bolhas desnudas | AINEs e gargarejos com lidocaína |
| Evolução clínica | Resolução em 10 dias | Resolução em 15 dias | Resolução em 20 dias |
| Complicações | – | Onicólise nas mãos e pés (dois meses depois) | – |
DMPB, doença mão‐pé‐boca; HCV, vírus da hepatite C; HBV, vírus da hepatite B; VDRL, Venereal Disease Research Laboratory; HIV, vírus da imunodeficiência humana; CMV, citomegalovírus; EBV, vírus de Epstein‐Barr; HSV, vírus do herpes‐simplex; HZV, vírus do herpes‐zóster.
A DMPB é doença viral incomum em adultos como resultado de imunidade cruzada com outros enterovírus e memória imunológica. Entretanto, um aumento de casos com apresentação clínica atípica e um diagnóstico difícil foram observados nessa faixa etária nos últimos anos.5
Diferente das publicações internacionais, os casos descritos no presente relato foram causados pelo Coxsackievírus B1‐B6.
As manifestações clínicas da DMPB em adultos são diferentes das manifestações típicas observadas na infância, pois podem apresentar‐se como bolhas e erupções cutâneas purpúricas, mais frequentemente graves e extensas.2–6
Na cavidade oral, a DMPB pode se apresentar como lesões que variam de enantema com bolhas a úlceras que podem acometer qualquer área da mucosa oral. Portanto, deve ser diferenciada de outras doenças que acometem a cavidade oral, como gengivoestomatite herpética aguda (GEHA), estomatite aftosa recorrente (EAR), herpes simples e herpangina. Na GEHA e EAR, as lesões tendem a ser úlceras hemorrágicas que afetam as gengivas, a língua, o palato duro e, em alguns casos, a faringe. A herpangina apresenta‐se como um enantema papulovesicular doloroso, que pode evoluir para pequenas úlceras amarelo‐acinzentadas com bordas eritematosas. Na maioria dos casos, afeta o palato mole, as tonsilas e a faringe posterior e geralmente é precedida por febre alta. Entretanto, nenhuma dessas doenças afeta simultaneamente as mãos e os pés como a DMPB.1–5,7
A erupção papulovesicular usual na DMPB afeta as mãos (dorso dos dedos, área interdigital, palmas das mãos) e os pés (parte superior dos dedos dos pés, bordas laterais dos pés, solas e calcanhares). A erupção é geralmente assintomática e aparece após as lesões orais. Essas manifestações obrigam ao diagnóstico diferencial com herpes‐zóster, varicela, síndrome de Gianotti‐Crosti, nódulos de Orf e sífilis. Como observado nos pacientes descritos aqui, as manifestações cutâneas atípicas se estendem além das localizações clássicas da DMPB, afetando o dorso das mãos e a parte superior dos pés, membros, tronco, glúteos, região peribucal e couro cabeludo. As bolhas de herpes‐zóster se distinguem por sua distribuição metamérica em grupos e por serem dolorosas. Na varicela, o acometimento cutâneo é caracterizado por sua distribuição cefalocaudal, com lesões pruriginosas em diferentes estágios de evolução. Na síndrome de Gianotti‐Crosti, o exantema apresenta início súbito, com pápulas edematosas monomórficas, papulovesículas cor da pele ou rosa‐avermelhadas distribuídas simetricamente na face, nádegas e superfícies extensoras dos membros, e geralmente não aparecem no tronco. Os nódulos causados pelo vírus Orf localizam‐se principalmente nas mãos, apresentando‐se como lesões maculopapulares eritematosas, que evoluem para lesões “em alvo” e, eventualmente, para nódulos azulados que podem ulcerar. Nas lesões de sífilis secundária, embora haja envolvimento palmoplantar, o tronco também pode ser acometido e geralmente não ocorrem bolhas.1–8
O diagnóstico de DMPB é tipicamente baseado em características clínicas. No entanto, em adultos e em casos de manifestações atípicas, geralmente são necessários estudos complementares para permitir a confirmação viral e descartar outros diagnósticos diferenciais.2–6
As sorologias de IgM e IgG devem ser solicitadas nos dias 0 e 15 para avaliar a soroconversão. As culturas virais têm baixa sensibilidade.5
A biópsia de pele não é necessária para um diagnóstico preciso, mas é muito útil para descartar diagnósticos diferenciais. Na histopatologia da DMPB, são observadas bolhas intraepidérmicas com conteúdo de neutrófilos, células mononucleares e material proteináceo eosinofílico. Também são observadas espongiose, degeneração reticular da camada granulosa e da parte superior do estrato espinhoso, necrose de grupos massa de ceratinócitos, exocitose de neutrófilos e degeneração hidrópica da camada basal. Esses achados auxiliam no diagnóstico, correlacionando‐os com a apresentação clínica e os demais exames laboratoriais. A amplificação de DNA por meio de RT‐PCR é o método preferido para um diagnóstico preciso de uma doença atípica, mas isso é realizado apenas em laboratórios de alta tecnologia e não está disponível em nossa instituição.3,5
O tratamento é sintomático. O paciente diagnosticado com DMPB é potencialmente contagioso enquanto apresentar lesões cutâneas. Portanto, devem ser excluídos das atividades de grupo e escolares até que a febre e as lesões da pele e mucosas desapareçam. Além disso, como medida preventiva, também é recomendado não compartilhar objetos ou utensílios e lavar as mãos meticulosamente para impedir a disseminação da doença.3
Esta entidade deve ser reconhecida tanto em crianças quanto em adultos para evitar investigações e tratamentos desnecessários.3–5
Suporte financeiroNenhum.
Contribuição dos autoresAnama Di Prinzio: Revisão crítica da literatura; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; concepção e planejamento do estudo.
Dolores Pilar Bastard: Revisão crítica da literatura; concepção e planejamento do estudo.
Ana Clara Torre: Participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito; concepção e planejamento do estudo.
Luis Daniel Mazzuoccolo: Aprovação da versão final do manuscrito; revisão crítica do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Di Prinzio A, Bastard DP, Torre AC, Mazzuoccolo LD. Hand, foot, and mouth disease in adults caused by Coxsackievirus B1‐B6. An Bras Dermatol. 2022;97:321–5.
Trabalho realizado no Departamento de Dermatologia, Hospital Italiano de Buenos Aires, Argentina.