A donovanose é uma doença bacteriana crônica, progressiva e indolente que acomete a pele e as mucosas das regiões genital e perigenital; é frequentemente associada à transmissão sexual e tem baixa infectividade. A transformação maligna das lesões de donovanose ocorre excepcionalmente, como geralmente é vista em ulcerações de longa duração.1–3
A donovanose é uma doença bacteriana crônica, progressiva e indolente que acomete a pele e as mucosas das regiões genital e perigenital, frequentemente associada à transmissão sexual e de baixa infectividade. A transformação maligna das lesões de donovanose ocorre excepcionalmente, como geralmente é vista em ulcerações de longa duração.1‐3
HistóricoA donovanose foi descrita por McLeod, na Índia, em 1882.4 Manson, em 1898, relatou lesoes genitais compatíveis com donovanose em negros procedentes da Índia Oriental. Este autor fez minuciosa descrição clínica da doença e denominou‐a “granuloma ulcerativo pudenda”. O termo “donovanose” surgiu após a descrição dos aspectos histopatológicos da enfermidade, por Donovan, em 1905.5 Há várias denominações para este agravo; dentre eles, doença fagedênica dos genitais, granuloma contagioso, granuloma esclerosante, granuloma infeccioso, granuloma venéreo e quinta doença venérea. Anderson, em 1943, conseguiu isolar o agente etiológico da donovanose em ovos embrionados, evidenciando bactéria imóvel, Gram‐negativa, com formas capsuladas e não‐capsuladas. Este autor propôs a denominação “Donovania granulomatis” para o agente etiológico.6 Os principais aspetos clínicos, métodos diagnósticos e tratamento serão abordados neste artigo.7‐11
EtiologiaO agente da donovanose é um cocobacilo Gram‐negativo, aeróbio facultativo, que se cora com maior intensidade nas extremidades do que no centro, pode ser capsulado ou não, intracitoplasmático e imóvel. Na forma de cocos arredondados, mede entre 0,02 a 0,2μm e, na forma bacilar, mede 1,0 a 2,5 μm de comprimento.12 Nas lesões, esses micro‐organismos são encontrados dentro de macrófagos sob a forma de pequenos corpos ovais denominados “corpúsculos de Donovan”. São corados com relativa facilidade pelos métodos de Giemsa, Leishman ou Wright. Inicialmente classificado por Aragão e Vianna como Calymmatobacterium granulomatis, apresentava, porém, muita semelhança com a Klebsiella spp., semelhança comprovada pelos estudos de Rake com base no cruzamento sorológico e, posteriormente, por diferenças ultraestruturais.7,13 Carter et al., em 1999, baseados em aspectos moleculares por meio dos quais sequenciaram 2.089 pares de bases dos genes 165rRNA e phoE, demonstraram que o C. granulomatis apresentava mais de 90% de semelhança com K. pneumoniae e K. rhinoscleromatis e propuseram então a reclassificação do agente para Klebsiella granulomatis com nov., a qual se mantém até hoje.14,15
EpidemiologiaApesar de a doença ter sido descrita há mais de um século, é considerada como doença negligenciada.
A donovanose é mais comum em negros e indivíduos com higiene precária e é considerada endêmica em países tropicais e subtropicais como Papua‐Nova Guiné, África do Sul, Índia, Indonésia, Austrália, Caribe, Argentina, Guiana Francesa e Brasil. Porém, é provável que essa distribuição esteja mais relacionada às condições socioeconômicas e condições de vida do que a fatores étnicos ou geográficos.16,17 Entretanto, em estudo de O’Farrel na África do Sul, com teste rápido para o diagnóstico da donovanose, verificou‐se aumento de 312 casos em 1988 para 2.385 casos em 1995, sugeriu que o diagnóstico tem sido subestimado em várias áreas onde a doença é prevalente.17 Aumentos adicionais foram relatados em 1996 e 1997, com 2.733 e 3.153 casos, respectivamente.18 Não está claro se esses dados refletem aumento em prevalência ou maior índice de suspeita clínica. Em outro estudo feito por Morrone et al., os autores sugerem que mesmo em países desenvolvidos os médicos têm dificuldade de identificar os casos de donovanose por não terem experiência com doenças tropicais ou porque a doença é tratada e acidentalmente curada pelo uso de antibióticos autoadministrados.19
Apesar de se observar diminuição mundial dos casos de infecções sexualmente transmissíveis (ISTs) bacterianas e aumento das ISTs virais, há evidências que sugerem maior prevalência de relações sexuais sem proteção a partir da introdução da terapia antiviral para o HIV, o que tem aumentado a incidência de ISTs em vários países industrializados e em desenvolvimento.20 A introdução do diagnóstico e tratamento sindrômico em várias áreas do mundo dificultou ainda mais a avaliação estatística da prevalência das ISTs, o que é exemplificado pelas observações de O’Farrel na África do Sul.21 Tudo isso tem contribuído para que não se conheça a real incidência da da donovanose; porém, atualmente, na literatura mundial é consenso que a incidência da donovanose vem apresentando acentuada dimimuição, podendo ser classificada como uma doença esporádica.
A incidência entre os sexos varia nos diversos estudos, mas parece não haver predileção por gênero. Atinge quase exclusivamente adultos na faixa dos 20‐40 anos, período de maior atividade sexual. Não há relato de infecção congênita. Porém, há relatos de casos em lactentes e recém‐nascidos, em geral associados ao contato com adultos infectados e não necessariamente por abuso sexual. Existem poucos casos de transmissão perinatal de donovanose documentados, mas a aparente predileção por estruturas otorrinolaringológicas é digna de nota. Govender et al. relataram dois casos em que crianças pequenas foram diagnosticadas com donovanose sem histórico de exposição sexual.22 Uma criança de oito meses apresentou tumoração e secreção seropurulenta pela orelha direita. Foi tratada inicialmente com antibióticos e ressecção cirúrgica, mas não houve seguimento do caso por nove meses. Ao voltar para revisão, verificou‐se pioria do quadro com presença de abscesso no lobo temporal direito; foi submetida à craniectomia para drenagem do abscesso, bem como mastoidectomia. O tecido removido durante a cirurgia foi analisado, confirmou‐se o diagnóstico de donovanose. Não havia indícios de abuso sexual. Nesse mesmo trabalho foi relatado outro caso de criança de cinco meses com secreção purulenta pelo ouvido esquerdo, associada à paralisia do VII nervo craniano, tumoração no conduto auditivo externo e abscesso retroauricular friável. As amostras obtidas de tecido durante a ressecção cirúrgica também foram conclusivas para donovanose. O exame ginecológico da mãe revelou lesão cervical confirmada pelo exame histológico como granuloma inguinal. Também nesse caso não havia sinais ou sintomas de abuso sexual. Scott et al. relatam ainda caso de criança de cinco meses com secreção purulenta do ouvido e perfuração timpânica, cuja mãe era portadora de donovanose cervical não tratada.23 Outros autores ainda relataram a ocorrência de donovanose em crianças com semanas de vida que desenvolveram lesões otorrinolaringológicas e cutâneas por donovanose, sem que tenha havido abuso sexual, ressaltaram então a possibilidade da transmissão das lesões por ocasião do parto.24
A concomitância de donovanose e ISTs, inclusive o HIV, é bem documentada na literatura. Pelo fato de a donovanose apresentar‐se clinicamente como úlcera genital na maioria dos casos, o portador apresenta risco aumentado em 4,7 vezes de contrair o HIV. Na literatura, há muita divergência em relação à classificação da donovanose como doença sexualmente transmissível. Existem, portanto, duas linhas de pensamento quanto à sua transmissão. Entre os argumentos que reforçam a transmissão sexual, temos:3,21,25
Maior incidência na faixa etária de atividade sexual mais intensa;
Lesões encontradas na genitália interna, tais como cérvix uterina, sem outras manifestações;
Presença de lesões anais associadas à prática do sexo anal;
Presença das lesões na genitália externa ou suas proximidades, na maioria dos casos;
Infecções sexualmente transmissíveis concomitantes;
Contato sexual com profissionais do sexo;
Alguns estudos evidenciam importante numero de parceiros sexuais com a enfermidade.
Entre os argumentos que não apoiam a transmissão sexual ou colocam‐na em dúvida, temos:16,21
Ocorrência em crianças e adultos sem atividade sexual;
Relativa raridade em profissionais do sexo;
Período de incubação indefinido;
Reduzida frequência entre parceiros sexuais em algumas áreas geográficas;
Ocorrência de lesões não genitais em homossexuais e heterossexuais.
Ainda contra a transmissão sexual, Goldberg encontrou bactéria similar à D. granulomatis nas fezes de paciente com donovanose.26 Isso explicaria os casos ocorridos em crianças, sem história prévia de abuso sexual, e casos com lesões na face e nos membros inferiores sem acometimento genital concomitante.
Apesar da possibilidade de transmissão por inoculação direta em alguns casos, atualmente a donovanose é considerada uma IST, em que as principais manifestações clínicas ocorrem na região genital, podem ocorrer lesões extragenitais em 6% dos casos. A maior incidência em grupos sexualmente ativos, a localização em áreas genitais (80‐100% dos casos) e associação entre a donovanose, HIV e outras infecções sexualmente transmissíveis, no mesmo paciente, indicam a transmissão através das relações sexuais.27 Apesar disso, é importante notar que quando se considera o intercurso sexual como modo de transmissão, a infectividade do granuloma inguinal é baixa. Na prática, não é possível afastar o diagnóstico de donovanose em paciente que informe ausência da doença em seus parceiros sexuais, nos últimos seis meses.28,29
Manifestações clínicasO período de incubação da donovanose é controverso e ainda não está bem estabelecido na literatura. Estudos indicam períodos de duas semanas a um mês, períodos de duas semanas a 50 dias.30,31 Inoculações experimentais em humanos ocasionaram lesões depois de 21 dias.32 Os órgãos genitais são afetados em 90% dos casos e a região inguinal é afetada em 10%. Lesões extragenitais ocorrem em 6% dos casos.33 Em geral, as regiões mais afetadas no homem são o sulco coronal, região bálano‐prepucial e ânus. Na mulher, as áreas mais comumente afetadas são os lábios menores, fúrcula vaginal e, ocasionalmente, o cérvix e o trato genital superior, onde podem simular carcinomas. Na fase inicial da donovanose observa‐se lesão papulosa ou nódulo subcutâneo que evolui para ulceração com superfície pápula ou nódulo subcutâneo no local da inoculação, ulceração de superfície eritematosa, brilhante, friável e de crescimento lento. Em geral, as lesões não são dolorosas e não há adenopatia inguinal, porém as lesões nos estágios iniciais localizadas na topografia inguinal simulam bulbão (pseudobulbão). Com a evolução da doença, as manifestações estão ligadas diretamente à efetividade da resposta tissular do hospedeiro, originam desde formas localizadas até lesões viscerais por disseminação hematogênica.3,27
Face ao polimorfismo lesional da donovanose, é adotada neste artigo a classificação de Lobo‐Jardim,11 com as seguintes formas clínicas:
1. Genitais e perigenitais:
1.1. Ulcerosas
1.1.1 Com bordas hipertróficas
1.1.2. Com bordas planas
1.2. Ulcero‐vegetantes
1.3. Vegetantes
1.4. Elefantiásicas
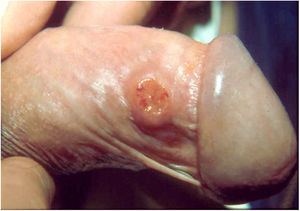
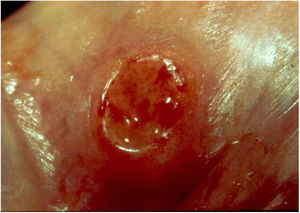
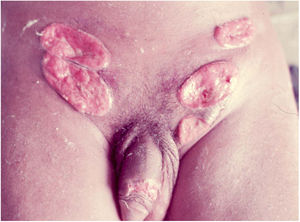
2. As formas ulcerosas apresentam tamanhos variáveis; apresentam crescimento lento, centrífugo ou serpiginoso, com bordas elevadas e fundo granuloso, recoberto por exsudato sero‐purulento (fig. 1). Em geral, o exsudato é abundante, podendo haver sangramento com relativa facilidade (fig. 2).
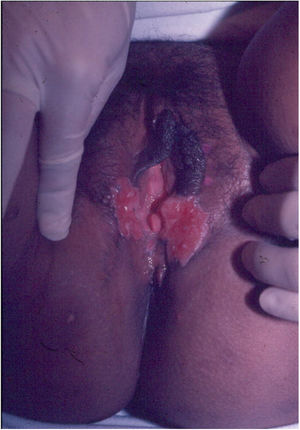
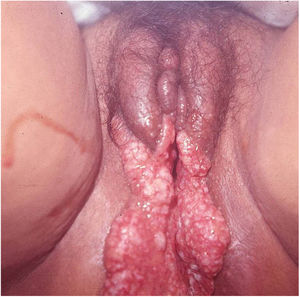
Suas bordas são de aspecto variável, de consistência firme, lisas, não subminadas e não escavadas, podem apresentar‐se planas ou hipertróficas. As bordas eventualmente podem se apresentar elevadas, definem nitidamente a lesão e assumem algumas vezes aspecto carcinomatoso.27 À medida que essas lesões crescem, por extensão centrífuga a parte central às vezes apresenta aspecto regressivo cicatricial. As lesões podem expandir‐se por contiguidade, apresentando aspectos lineares, sendo frequente a configuração em espelho, podendo acometer áreas extensas (fig. 3, 4). Infecções secundárias ou associação com outras doenças sexualmente transmissíveis podem ocorrer.21,34,35 Na forma ulcerovegetante, a mais frequentemente encontrada, o abundante tecido de granulação no fundo da lesão ulcerada ultrapassa o contorno lesional, ocorre sangramento com muita facilidade. As formas vegetantes, por sua vez, são lesões desprovidas de secreção e se apresentam habitualmente com pequenas dimensões e bordas bem delimitadas. Essas formas são pouco frequentes.27
As manifestações elefantiásicas (estiomene) ocorrem quase sempre após as formas ulceradas de longa duração. São consequentes ao comprometimento linfático. Com a evolução, as lesões cicatrizam‐se com intensa fibrose, acarretam destruição das vias linfáticas. Essas formas são encontradas principalmente na genitália feminina e são raras em pacientes masculinos. Essa é a complicação mais frequente da donovanose. Existem ainda relatos de desenvolvimento de carcinomas espinocelulares de vulva após longa evolução.2,36,37
As localizações extragenitais (fig. 5) provavelmente são adquiridas através de práticas sexuais não habituais ou inoculação do agente etiológico em áreas de solução de continuidade cutânea. Essas localizações são pouco frequentes, há relatos de acometimento de lábios, gengivas, mandíbula, palato, laringe, faringe, pescoço, nariz, região oftálmica, axilas, tórax, abdome, couro cabeludo, articulações e ossos, particularmente a tíbia.16,17,38,39 Pode haver acometimento de pulmões, intestino, baço, fígado, útero e ovários, principalmente em pacientes imunocomprometidos. O quadro clínico nesses pacientes cursa com alteração do estado geral, febre, anemia, sudorese noturna, perda de peso e toxemia grave, põe em sério risco a vida do paciente, porque raramente há a suspeita do diagnóstico. Um caso clássico é o da donovanose em mulheres que, com lesões localizadas no cérvix, sofrem disseminação hematogênica para vértebras lombares, provoca o óbito dessas pacientes.3 Nesses casos com evolução fatal, o diagnóstico de donovanose disseminada é geralmente feito somente na necrópsia.
Face à possibilidade de grave imunodepressão em pacientes com Aids, podem ocorrer manifestações clínicas atípicas em casos de donovanose, com aumento do tamanho das áreas pré‐existentes e aparecimento de novas lesões.17,40
Donovanose e gestaçãoEventuais alterações imunológicas, durante a gravidez, poderiam associar‐se a evolução mais agressiva da donovanose.17,41 Se eventualmente a genitália interna for acometida, o risco de disseminação hematogênica é maior, pode acarretar sérias complicações durante a gravidez e o parto. Eventual reconstrução cirúrgica de lesões crônicas deve ser adiada para o fim da gravidez. Quando houver risco ou possibilidade de laceração perineal, ou mesmo a possível contaminação do feto durante o parto vaginal, a cesariana deverá ser a primeira opção.
Coinfecção donovanose/HIVExistem poucos estudos em relação à coinfecção donovanose/HIV. Porém, trata‐se de doença com predominância em área genital, com fácil sangramento quando traumatizada. São importantes as observações sobre esta coinfecção, feitas na África do Sul.17,21,37,40‐42
DiagnósticoO diagnóstico deve ser feito levando‐se em consideração o aspecto clínico das lesões e demonstração dos corpúsculos de Donovan, através dos exames citológico e/ou histopatológico.3,28
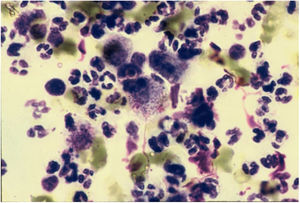
CitodiagnósticoA microscopia direta é o método diagnóstico mais rápido, econômico e confiável. O material deve ser coletado preferencialmente das áreas de granulação ativa e que não apresentem sinais de infecção secundária. O material para os esfregaços deve ser colhido preferencialmente de parte do fragmento destinado ao exame anatomopatológico, procede‐se a seguir a impressão desse material sobre a lâmina de vidro, faz‐se então a coloração do material com Giemsa, Leishman ou Wright (fig. 6).43
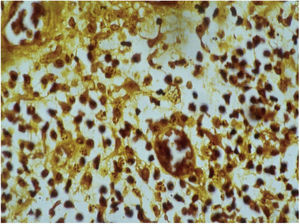
Exame histopatológicoA biopsia deverá ser feita, preferencialmente, em áreas que apresentem aspectos clínicos de atividade. Lesões vegetantes, atípicas, também devem ser biopsiadas para o diagnóstico diferencial com carcinoma. A epiderme geralmente evidencia acantose com aspecto pseudoepiteliomatoso. A derme evidencia intenso infiltrado inflamatório constituído principalmente por linfócitos, plasmócitos, histiócitos e eventualmente alguns eosinófilos. Pode‐se, às vezes, ser observada a presença de pequenos abscessos neutrofílicos na epiderme e coleções localizadas de neutrófilos na derme superior. Os histiócitos geralmente são volumosos, com aparência vacuolar e, no seu interior é possível visualizar os corpúsculos de inclusão 16,21,27 de fácil identificação com a coloração pelo método de Giemsa. Outras colorações também são utilizadas (fig. 7). A microscopia eletrónica também pode ser utilizada.21
A cultura do agente etiológico em saco vitelino de embrião de galinha é extremamente difícil e não está disponível rotineiramente por seu alto custo, dificuldade de execução e grande índice de insucesso. O cultivo em células humanas (monócitos), células Hep‐2 e macrófagos peritoniais de camundongos também tem sido investigado.17,44 A reação em cadeia de polimerase (PCR) tem sido empregada em alguns estudos45 Atualmente, não há testes sorológicos disponíveis para o diagnóstico da doença e, em exames de imunofluorescência, foram usados cortes finos de lesões de donovanose como fonte antigênica. Os trabalhos que usaram essas técnicas obtiveram bons resultados em pacientes portadores de lesões antigas, porém a sensibilidade foi muito baixa em pacientes com lesões recentes. A técnica mostrou‐se útil para estudos populacionais em áreas endêmicas, porém não apresentou sensibilidade suficiente para ser considerada um exame diagnóstico confirmatório.3,21
Diagnóstico diferencialO diagnóstico diferencial das lesões de donovanose deve ser feito com a sífilis primária, condiloma plano, cancro mole na forma fagedênica, úlceras herpéticas crônicas, condiloma acuminado gigante, linfogranuloma venéreo e carcinoma espinocelular. Outras enfermidades que podem apresentar lesões ulcerogranulomatosas, tais como a tuberculose cutânea, paracoccidioidomicose e pioderma gangrenoso. Diagnósticos incomuns e pouco frequentes, como a histiocitose de células de Langerhans e aftose bipolar, podem também exigir diagnóstico diferencial com a donovanose.16,21,27
TratamentoO tártaro emético endovenoso introduzido por Aragão e Vianna em 1913 foi a primeira substância eficaz no tratamento da donovanose.7 Atualmente, os antibióticos constituem o tratamento de escolha. Há casos que necessitam de correção cirúrgica.
O tratamento de primeira linha é a azitromicina, na dose de 1,0g por semana, durante três semanas. Em alguns casos pode ser necessário tratamento por tempo mais prolongado.3,46,47 Como segunda opção, pode‐se usar a doxiciclina, 100mg de 12/12 horas, durante período mínimo de 21 dias ou até a cicatrização completa. A ciprofloxacina, na dose de 750mg, de 12/12 horas, durante 21 dias ou até a cicatrização completa, é também eficaz. Sulfametoxazol‐trimetoprin (400/800), duas vezes ao dia, também pode ser empregado, em período não inferior a 21 dias.46,48,49 Para gestantes, recomenda‐se o estearato de azitromicina, na dose de 500mg, quatro vezes ao dia, no mínimo, durante 21 dias.48 Em quadros refratários ou pacientes com Aids recomenda‐se os mesmos esquemas terapêuticos. A gentamicina e o cloranfenicol também podem ser indicados nestes casos.3,27,28,32,46,48 A azitromicina, na dose de 20mg/kg/dia, durante três dias, deve ser considerada como tratamento profilático em neonatos de mães com lesões genitais de donovanose.50 Contudo, essas drogas geralmente apresentam frequentes efeitos colaterais e os pacientes devem ser acompanhados com maior atenção.
Em todos os pacientes com lesões crônicas, que não respondam ao tratamento, deve‐se considerar a possibilidade de malignidade.
Complicações e sequelasEntre as complicações mais comuns estão os sangramentos, linfedema genital (mais frequente em pacientes do sexo feminino), cicatrizações deformantes e inestéticas. Deve‐se considerar, sempre, a possibilidade de degeneração para carcinoma espinocelular, particularmente nos casos com longa evolução. Caso não seja diagnosticado e tratado em tempo hábil, poderá acarretar metástases para órgãos próximos e colocar a vida do paciente em risco. Entre outras complicações temos as aderências cicatriciais do pênis à bolsa escrotal, destruição do corpo do pênis e estenose dos orifícios uretral, vaginal e anal. Em casos excepcionais, especialmente em pacientes imunossuprimidos, pode ocorrer disseminação hematogênica, com acometimento do fígado, baço e ossos (lesões osteolíticas).
Suporte financeiroNenhum.
Contribuição do autorWalter Belda Junior: Elaboração e redação do manuscrito.
Conflitos de interesseNenhum.
Questões EMC1. Em relação ao agente etiológico da donovanose, assinale a opção CORRETA:
- a)
Trata‐se de um cocobacilo Gram‐positivo, anaeróbio e extremamente móvel e ativo.
- b)
São corados com facilidade pelos métodos de Giemsa ou Wright.
- c)
Apresentam grandes diferenças estruturais com a Klebisiella spp.
- d)
Na forma de bacilos alongados e tortuosos medem de 0,02μm a 0,2μm de comprimento.
2. Em relação à donovanose, assinale a opção INCORRETA:
- a)
Sua incidência tem apresentado marcada elevação em países industrializados nos últimos anos.
- b)
A doença é mais comum em negros e em indivíduos com poucas noções de higiene.
- c)
Doença endêmica em países tropicais e subtropicais.
- d)
Não apresenta predileção por gênero e não há relatos de infecção congênita.
3. Assinale a opção INCORRETA:
- a)
Os casos de transmissão perinatal se caracterizam por lesões predominantemente de estruturas otorrinolaringológicas.
- b)
Não existe risco aumentado de contaminação pelo HIV nos portadores de donovanose.
- c)
Existem controvérsias sobre sua transmissão ser exclusivamente por contato sexual.
- d)
Sua maior incidência ocorre em grupos sexualmente ativos, apesar de haver casos em crianças e adolescentes sem atividade sexual.
4. Em relação à donovanose, assinale a opção INCORRETA:
- a)
A doença apresenta alta infectividade quando se considera o intercurso sexual como modo de transmissão.
- b)
Não é possível afastar seu diagnóstico com base na ausência de doença em parceiros sexuais.
- c)
Seu período de incubação é muito variável, oscila de 15 a 50 dias.
- d)
As lesões genitais são muito frequentes, ocorrem em 90% dos casos.
5. Assinale a opção INCORRETA:
- a)
As regiões mais acometidas no homem são o sulco bálano‐prepucial e a região do freio do pênis.
- b)
Clinicamente, a doença se caracteriza por lesões nódulo‐ulceradas de crescimento muito lento.
- c)
O acometimento de linfonodo regional ocorre tardiamente e se assemelha ao encontrado nos casos de linfogranuloma venéreo.
- d)
A presença de leões viscerais está ligada diretamente à efetividade da condição imunológica do paciente.
6. Assinale a opção INCORRETA:
- a)
As formas clínicas ulcerosas apresentam discreta reação inflamatória e seu crescimento é muito lento.
- b)
As lesões da forma ulcerosa são indolores e sangram com muita facilidade, mesmo de maneira espontânea.
- c)
A doença apresenta a característica de autoinoculação, favorecida pelo escorrer do exsudato das lesões.
- d)
A forma clínica ulcerovegetante ocorre excepcionalmente, geralmente é muito dolorosa e não apresenta sangramento fácil.
7. Em relação à donovanose, assinale a opção INCORRETA:
- a)
As formas vegetantes se apresentam como lesões de grandes dimensões, com bordas mal definidas e com odor fétido característico.
- b)
A estiomene ocorre com mais frequência na genitália feminina.
- c)
O desenvolvimento de carcinoma espinocelular de vulva pode ocorrer após longo período de doença.
- d)
As lesões extragenitais podem ser encontradas na faringe, articulações, pulmões e fígado.
8. Assinale a opção INCORRETA:
- a)
A donovanose tem um curso muito mais agressivo e intenso durante a gestação.
- b)
O citodiagnóstico com coloração de Giemsa é o método diagnóstico mais rápido e econômico.
- c)
A biópsia para diagnóstico deve ser feita em pequenas lesões e sempre no centro da úlcera, onde encontramos maior tecido de granulação.
- d)
No exame histológico com coloração de Giemsa, observamos os corpúsculos de Donovan no interior de histiócitos volumosos.
9. Assinale a opção INCORRETA:
- a)
A cultura para identificação do agente etiológico é extremamente difícil e é usado o meio com células Hep‐2.
- b)
As técnicas de identificação genômica por PCR são atualmente usadas na rotina diagnóstica por sua facilidade de feitura e rapidez em seu resultado.
- c)
Os testes sorológicos disponíveis para o diagnóstico apresentam baixa sensibilidade e não são considerados como exames diagnósticos confirmatórios.
- d)
Os principais diagnósticos diferenciais devem ser feitos com sífilis primária, cancro mole fagedênico e pioderma gangrenoso.
10. Assinale a opção INCORRETA:
- a)
O tártaro emético endovenoso continua eficiente no tratamento da donovanose, deve ser considerado droga opcional à impossibilidade do uso de antibióticos.
- b)
O medicamento de primeira escolha atualmente é a azitromicina, na dose de 1g/dia até a cicatrização das lesões.
- c)
Substâncias como a doxiciclina ou a ciprofloxacina podem ser usadas como segunda escolha no tratamento, devem ser usadas por no mínimo 21 dias.
- d)
Em neonatos de mães com lesões de donovanose, a azitromicina deve ser considerada como tratamento profilático nesses casos.
GABARITO
Epidermólise bolhosa hereditária: atualização sobre os aspectos clínicos e genéticos. An Bras Dermatol. 2020;95(5): 551‐569.