Existem dados conflitantes sobre o valor prognóstico do padrão de drenagem da bacia linfática em pacientes com melanoma, e as evidências são escassas no cenário de biópsia de linfonodo sentinela negativa.
ObjetivoInvestigar se o padrão de drenagem da bacia linfática influencia no risco de doença linfonodal em pacientes com melanoma na região do tronco e biópsia de linfonodo sentinela negativa.
MétodosAvaliamos retrospectivamente uma série de pacientes com melanomana região do tronco e biópsia de linfonodo sentinela negativa. Revisamos as características clinicopatológicas, o padrão de drenagem linfática e a sobrevida livre de doença linfonodal, metastática e recorrência geral.
ResultadosNos 135 pacientes incluídos no estudo, a drenagem de múltiplas bacias linfáticas foi identificada em 61 (45,2%). Dez dos 74 (13,5%) pacientes com drenagem única desenvolveram recorrência linfonodal, em comparação com 2 dos 61 (3,6%) pacientes com drenagem múltipla (p = 0,04). A sobrevida livre de recorrência linfonodal foi significantemente maior no grupo com drenagem múltipla do que no grupo com drenagem única (175,6 vs. 138,7 meses; p = 0,04). Na análise multivariada, a drenagem única foi associada ao maior risco de recorrência linfonodal (HR = 4,54; p = 0,05). Nenhuma diferença significante foi encontrada na sobrevida livre de doença metastática e recorrência geral entre os grupos.
Limitações do estudoAnálise retrospectiva, estudo de centro único, pequena amostra, informações histopatológicas detalhadas nem sempre presentes.
ConclusõesEm pacientes com melanoma da região do tronco e biópsia de linfonodo sentinela negativa, a drenagem de múltiplas bacias linfáticas pode ser um fator de risco independente para a recorrência da doença linfonodal. Esse fator pode ajudar a identificar pacientes com biópsia de linfonodo sentinela negativa com maior risco de recorrência linfonodal.
O melanoma cutâneo primário representa 4% de todos os casos de câncer de pele e é responsável pela maioria das mortes relacionadas ao mesmo. O diagnóstico precoce e o tratamento eficaz, em um estágio em que a cura ainda é possível, são os objetivos primários.1
Para o melanoma em estágio inicial, os fatores prognósticos mais importantes são a espessura de Breslow, a ulceração e a situação do linfonodo sentinela (LNS).2 O LNS é definido como o(s) primeiro(s) linfonodo(s) para o(s) qual(is) as células de melanoma têm maior probabilidade de se disseminar, a partir do tumor primário. A biópsia do linfonodo sentinela (BLNS) é um procedimento cirúrgico no qual o LNS é examinado, possibilitando a previsão da situação de metástases linfonodais do paciente.3,4 Essa técnica é precedida por uma linfocintilografia pré‐operatória para identificar a(s) bacia(s) linfática(s) de drenagem, que é particularmente importante para regiões com drenagem altamente variável, como tronco, cabeça e pescoço.5
Em vez de identificar candidatos para dissecção completa de linfonodos, atualmente a BLNS desempenha um papel importante no estadiamento adequado dos pacientes e na seleção de candidatos à terapia adjuvante.6,7
A drenagem de bacias linfáticas (DBL) múltiplas ocorre quando o tumor primário drena para múltiplas bacias linfonodais, e isso ocorre mais frequentemente em pacientes com melanoma na região do tronco (17 a 46%) do que em outros locais, como membros ou cabeça e pescoço.8,9 Ainda está sendo avaliado se a DBL múltipla ou única têm valor prognóstico. Estudos relacionados a essa questão relatam achados contraditórios e pouco se sabe no caso de pacientes com BLNS negativa.10–13
O objetivo do presente estudo foi investigar se o padrão de DBL influencia o risco de doença linfonodal em pacientes com melanoma na região do tronco e BLNS negativa. O objetivo secundário foi avaliar a taxa de resultados falsos negativos de BLNS em melanomas na região do tronco.
MétodosA pesquisa foi conduzida de acordo com o Comitê de Ética local.
PacientesFoi realizado um estudo observacional retrospectivo, incluindo todos os pacientes com melanoma cutâneo de tronco com BLNS negativa, diagnosticados entre outubro de 2004 e setembro de 2017 no Centro Hospitalar e Universitário de Coimbra, Coimbra, Portugal. Os prontuários médicos foram analisados desde a primeira consulta dermatológica até a última avaliação ou óbito. Foram incluídos no estudo pacientes com pelo menos 12 meses de seguimento, ou menos, em caso de progressão precoce para doença linfonodal ou metastática.
Dois grupos foram considerados para comparação: pacientes com DBL múltipla e DBL única. Os pacientes foram considerados como apresentando DBL múltipla quando a BLNS foi realizada em mais de uma bacia linfática regional, independentemente do número total de linfonodos excisados.
Os endpoints incluíram a primeira doença linfonodal ou metastática após BLNS negativa em um paciente não submetido a nenhum outro tratamento médico ou cirúrgico até o momento.
Características clínicas dos pacientes (idade, sexo e localização do tumor no tronco), características histológicas do melanoma (espessura de Breslow, ulceração e subtipo histológico), padrão de drenagem linfática (número e localização de bacias linfonodais exploradas e linfonodos sentinela excisados), sobrevida livre de recorrência linfonodal (SLR linfonodal), sobrevida livre de recorrência metastática (SLR metastática) e sobrevida livre de recorrência geral (SLR geral) foram revisados.
Uma vez que o estudo foi realizado em um período de 14 anos, houve diferenças na abordagem da doença metastática regional e à distância (ou seja, diferentes indicações para dissecção completa dos linfonodos ou cirurgia para doença metastática; indicações para terapia sistêmica de doença metastática com quimioterapia, terapia direcionada ou terapia com inibidor de checkpoint imunológico; e, mais recentemente, terapia adjuvante).
Entretanto, para o propósito do presente estudo, essas mudanças nas diretrizes não poderiam impactar os resultados, uma vez que não influenciaram o padrão de drenagem e apenas as SLR foram consideradas (ou seja, antes do efeito de qualquer possível dissecção linfonodal completa, ou terapia sistêmica para doença metastática ou em configuração adjuvante).
Excisão primária, linfocintilografia pré‐operatória e técnica de LNSO diagnóstico de melanoma foi baseado em biópsia excisional ou biópsia incisional, seguida de excisão radical e análise histopatológica. A biópsia excisional foi realizada com margens estreitas. A excisão local ampla foi realizada com margem de 1 ou 2cm dependendo da espessura de Breslow.
Os pacientes foram selecionados para BLNS de acordo com as diretrizes recomendadas na época.
Um protocolo de dois dias utilizando Tc‐nanocoloides (99mTc) de albumina sérica humana foi utilizado para realizar uma cintilografia de LNS. No dia 1, as injeções foram feitas no local do melanoma primário. Imediatamente após a injeção, foi iniciado um estudo de imagem dinâmico com o campo de visão centrado na lesão. Foram obtidas imagens estáticas 20 minutos e 2 horas após a injeção. Duas horas e meia após a injeção do traçador, foi realizado um SPECT com tomografia computadorizada de baixa dose sem contraste. No dia 2, foi feita uma tentativa de biópsia do LNS em todas as bacias nodais identificadas pela linfocintilografia pré‐operatória. Para esse propósito, uma gama‐sonda portátil foi utilizada no intraoperatório para detectar a emissão de radiação do LNS, possibilitando assim sua identificação e excisão.
As bacias linfonodais incluíram região axilar direita e esquerda, cervical, virilha, escapular, supraclavicular, intercostal ou submandibular. Os nódulos em trânsito ou satélites não foram considerados como uma bacia separada.
Durante o período do estudo, o protocolo da linfocintilografia manteve‐se inalterado e foi realizada pela mesma equipe de medicina nuclear. O procedimento de BLNS também foi realizado pela mesma equipe de cirurgia dermatológica do hospital.
Métodos estatísticosUtilizamos o software IBM SPSS®, versão 25.0 (Armonk, NY: IBM Corp.). Apenas os valores de p dos testes não paramétricos foram relatados, uma vez que a maioria das variáveis contínuas apresentou uma distribuição não normal. O teste do qui‐quadrado foi utilizado para comparar variáveis categóricas entre os grupos de DBL única e múltipla. O método de Kaplan‐Meier e o teste de log‐rank foram utilizados para comparar as estimativas de sobrevida entre os grupos. A regressão logística foi usada para testar a significância das variáveis preditoras. A significância estatística foi estabelecida com valor de p ≤ 0,05.
ResultadosCaracterísticas clinicopatológicasNo período do estudo, 206 pacientes tiveram diagnóstico de melanoma na região do tronco e foram selecionados para realização de BLNS em nossa instituição. Desses, 147 tiveram BLNS negativa e foram considerados elegíveis para o estudo. Os pacientes que não apresentavam informações clínicas ou patológicas ou que não cumpriram o tempo de seguimento exigido foram excluídos, e um total de 135 pacientes foi incluído no estudo.
As características clínicas dos pacientes e as características patológicas do melanoma primário, de acordo com o padrão de drenagem linfonodal, estão resumidas na tabela 1.
Características clínicas e patológicas da coorte do estudo e distribuição de acordo com a drenagem de bacia linfática
| Variável | DBL única | DBL múltipla | Total | p |
|---|---|---|---|---|
| Pacientes | 74 | 61 | 135 | |
| Sexo | 0,66 | |||
| Feminino | 30 | 27 | 57 | |
| Masculino | 44 | 34 | 78 | |
| Idade (mediana; mín.–máx.) | 71 (35–95) | 68 (33–87) | 69 (33–95) | 0,53 |
| Breslow (mediana; mín.–máx.) | 1,72 (0,5–15) | 1,50 (0,8–15) | 1,7 (0,5–15) | 0,69 |
| T | 0,32 | |||
| T1 | 13 | 15 | 28 | |
| T2 | 31 | 22 | 52 | |
| T3 | 15 | 17 | 32 | |
| T4 | 15 | 7 | 22 | |
| Ulceração | 0,17 | |||
| Sim | 22 | 25 | 47 | |
| Não | 52 | 36 | 88 | |
| Subtipo histológico | 0,12 | |||
| Extensivo superficial | 34 | 26 | 70 | |
| Nodular | 19 | 20 | 39 | |
| Nevoide | 0 | 1 | 1 | |
| Spitzoide | 0 | 1 | 1 | |
| Desmoplásico | 0 | 1 | 1 | |
| Outrob | 7 | 0 | 7 | |
| Desconhecidoc | 14 | 12 | 26 | |
| Localização | 0,47 | |||
| Tronco superior | 59 | 42 | 81 | |
| Tronco inferior | 15 | 19 | 34 | |
| Localização | 0,01a | |||
| Anterior | 24 (75,0%) | 8 (25,0%) | 32 | |
| Posterior | 50 (48,5%) | 53 (51,5%) | 103 | |
| Qualquer recorrência linfonodal (regional) | 10 (83,3%) | 2 (16,7%) | 12 | 0,04a |
| Qualquer recorrência metastática (distante) | 21 (63,6%) | 12 (36,3%) | 33 | 0,23 |
| Qualquer recorrência da doença (geral) | 24 (66,7%) | 12 (33,3%) | 36 | 0,09 |
DBL, drenagem de bacia linfática.
Setenta e oito pacientes (57,8%) eram do sexo masculino, com mediana de idade de 69 anos (33‐95). O melanoma estava localizado no tronco superior em 101 pacientes (74,8%), no tronco inferior em 34 (25,2%), no tórax em 32 (23,7%) e nas costas em 103 pacientes (76,3%).
Os subtipos histológicos de melanoma identificados foram extensivo superficial (60), nodular (39), nevoide (1), spitzoide (1), desmoplásico (1) ou outro (7). Em 26 casos faltou a classificação do subtipo histológico, apesar de haver informações sobre todas as outras variáveis estudadas. A média da espessura de Breslow foi de 1,7mm, e ulceração estava presente em 47 (34,8%) pacientes.
Durante o período de seguimento, três pacientes (2%) tiveram apenas recidiva linfonodal, 24 (17,8%) desenvolveram recidiva exclusivamente metastática e nove (6,7%) tiveram recidiva linfonodal e metastática.
A DBL múltipla foi identificada em 61 (45,2%) pacientes, e na maioria deles (88,5%) apenas duas bacias foram exploradas. Em 35 (57,3%) pacientes com DBL múltipla houve identificação simétrica bilateral de LNS: ambas as axilas em 30 (46,6%) pacientes e ambas as virilhas em cinco (8,2%). Em seis pacientes, três bacias foram exploradas; em um único paciente ocorreu drenagem para quatro bacias.
Dos 74 pacientes com DBL única, o LNS estava localizado principalmente na axila (63), e menos frequentemente na virilha (7), área cervical (1) ou outras bacias incomuns (3; escapular e supraclavicular) – tabela 2.
Distribuição anatômica da drenagem de bacia linfática única e múltipla
| DBL única (n = 74) | DBL múltipla (n = 61) | N° de bacias | |||
|---|---|---|---|---|---|
| 2 | 3 | 4 | |||
| Axila | 63 | Axila, bilateral | 30 | – | – |
| Virilha | 7 | Virilha, bilateral | 5 | – | – |
| Cervical | 1 | Axila + virilha | 5 | 2 | 1 |
| Incomuma | 3 | Axila + cervical | 3 | – | – |
| Axila + incomuma | 7 | 4 | – | ||
| Cervical + incomuma | 2 | – | – | ||
| Múltipla incomuma | 2 | – | – | ||
DBL, drenagem de bacia linfática.
Os melanomas na região do tronco posterior foram mais frequentemente associados a DBL múltipla (51,5%), enquanto melanomas na região do tronco anterior com DBL única foram mais comuns (75%). Essas diferenças foram consideradas estatisticamente significativas.
Não encontramos nenhuma outra característica clínica ou histopatológica significantemente associada ao padrão de drenagem (DBL múltipla e DBL única).
Drenagem de bacia linfática, sobrevida livre de recidiva e risco de doençaO período médio de seguimento foi de 5,6 anos (1‐15 anos).
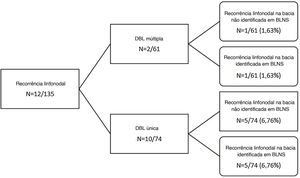
Dez dos 74 (13,5%) pacientes com DBL única desenvolveram recorrência linfonodal, em comparação com dois dos 61 (3,6%) pacientes com DBL múltipla (p = 0,04; fig. 1 e tabela 1).
No grupo de DBL única, cinco pacientes tiveram recorrência linfonodal na mesma bacia identificada na BLNS, o que significa uma taxa de falso‐negativo de BLNS de 6,76% (5/74). Em outros cinco pacientes com DBL única, a recorrência linfonodal desenvolveu‐se em uma bacia regional não identificada na BLNS.
Nos dois pacientes com DBL múltipla, apenas um desenvolveu recidiva linfonodal em um território não previamente estudado pela BLNS, o que significa uma taxa de falso‐negativo de 1,63% (1/61). A taxa geral de falso‐negativo para BLNS foi de 4,4% (6/135).
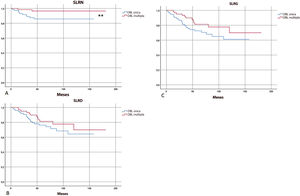
Na análise de sobrevida, a SLR linfonodal foi significantemente mais longa no grupo com DBL múltipla do que no grupo com DBL única (175,6 vs. 138,7 meses; p = 0,04; fig. 2).
(A) Kaplan‐Meier: sobrevida de recorrência linfonodal (SLRN) foi significantemente mais favorável em pacientes com DBL múltipla. (B e C) Não foram encontradas diferenças significativas na sobrevida livre de recorrência à distância (SLRD) e na sobrevivência livre de recorrência geral (SLRG), de acordo com o padrão de drenagem.
DBL, drenagem de bacia linfática.
** Diferença estatisticamente significativa nas curvas de sobrevida.
Na análise univariada, DBL única (HR = 4,34; p = 0,05) e espessura de Breslow (HR = 1,36; p = 0,05) foram os únicos fatores significantemente associados a maior risco de recorrência linfonodal em pacientes com LNS negativo.
Após ajuste para espessura de Breslow, a DBL única permaneceu associada a maior risco de recorrência linfonodal (HR = 4,54; p = 0,05; tabela 3).
Fatores de risco para recorrência linfonodal
| Fatores de risco para doença linfonodal | HR | p |
|---|---|---|
| Regressão de Cox univariável | ||
| Idade | 1,05 | 0,06 |
| Sexo masculino | 1,50 | 0,50 |
| Localização: tronco superior | 0,03 | 0,21 |
| Localização: tronco anterior | 0,93 | 0,94 |
| Breslow | 1,36 | 0,00a |
| Ulceração | 2,90 | 0,06 |
| DBL única | 4,34 | 0,05a |
| Número de bacias | 0,24 | 0,06 |
| Número de LS | 0,75 | 0,32 |
| Regressão multivariável de Cox | ||
| DBL única e Breslow | 4,54 | 0,05 |
DBL, drenagem de bacia linfática; LS, linfonodo sentinela; HR, hazard ratio.
Embora sem significância estatística, houve tendência a menor risco de doença linfonodal quando o número de bacias aumentou (HR = 0,24; p = 0,06).
O número de linfonodos excisados não se correlacionou com o risco de doença linfonodal (HR = 0,75; p = 0,32).
Não foram encontradas diferenças significativas na SLR metastática e na SLR geral entre pacientes com DBL única ou múltipla (fig. 2). Na regressão logística, o padrão de drenagem linfática não afetou o risco de recorrência da doença metastática (à distância) ou geral (linfonodal e metastática; p = 0,27 e p = 0,12, respectivamente).
DiscussãoDiversos estudos avaliaram se a DBL múltipla ou única têm valor prognóstico em relação à doença linfonodal ou metastática em pacientes com melanoma na região do tronco.6,10–16 Entretanto, as conclusões são divergentes, o que pode estar relacionado à inclusão de pacientes com BLNS positiva e negativa. De fato, sabe‐se que a BLNS positiva é um forte fator prognóstico e, para uma avaliação precisa, esses grupos devem ser avaliados de maneira independente. Apenas alguns pesquisadores analisaram o impacto do padrão de drenagem em pacientes com BLNS negativa.8,14,15
Devido aos resultados controversos, avaliamos retrospectivamente uma série de casos de melanomas na região do tronco em pacientes com BLNS negativa. Optamos por analisar melanomas na região do tronco por serem responsáveis pela maioria das DBL‐múltiplas, e selecionamos uma única área anatômica para reunir uma coorte mais homogênea de pacientes.
Na presente amostra, foi observado que o risco de doença linfonodal (regional) foi 4,54 vezes maior no grupo com DBL única do que no grupo DBL múltipla, enquanto nenhuma diferença foi encontrada entre os grupos com doença metastática ou geral (linfonodal e metastática).
Em 2013, Ribero et al.,8 em um estudo de centro único, descobriram que, em pacientes com melanoma na região do tronco e BLNS negativa, a DBL única estava associada a uma porcentagem maior de recorrência da doença em comparação com DBL múltipla (19% vs. 7%; p = 0,03). Entretanto, os autores não forneceram informações sobre a recorrência da doença linfonodal e metastática, separadamente.
Posteriormente, em um estudo multicêntrico de 2016, Ribero et al.14 descobriram que, em pacientes com BLNS negativa, a DBL múltipla estava associada a menor risco de recorrência do melanoma (HR = 0,73; p = 0,05) e morte relacionada ao melanoma (HR = 0,68; p = 0,001), embora não houvesse diferença na progressão linfonodal entre os grupos.
Ao contrário, Pinero et al.15 mostraram que, em pacientes com BLNS negativa, a sobrevida livre de doença (linfonodal e metastática) era baixa em DBL múltipla, mas eles incluíram melanomas de tronco e membros. Investigar melanomas em diferentes áreas anatômicas, que podem ter prognósticos genéticos diferentes, pode apresentar risco de viés.
Jimenez et al.11 relataram que pacientes com BLNS negativa em melanoma na região do tronco e DBL múltipla tiveram uma SLR (76 vs. 190 meses para DBL única, p = 0,06) e sobrevida global (76 vs. 190 meses para DBL única, p = 0,04) menos favoráveis. Este estudo tem a limitação de um seguimento mediano mais curto (27 meses).
Com um tempo de seguimento mediano de mais de 5 anos, nossos dados sugerem o conceito de que em pacientes com melanoma na região do tronco e BLNS negativa, a DBL múltipla está associada a um intervalo livre de recorrência nodal aumentado, enquanto nenhuma diferença em intervalos livres de doença metastática ou geral (metastática e linfonodal) foi encontrada, de acordo com o padrão de drenagem.
Nossa hipótese é que, em pacientes com DBL múltipla, uma BLNS negativa pode refletir melhor uma verdadeira ausência de doença linfonodal – isto é, o valor preditivo negativo da BLNS pode ser maior, uma vez que mais bacias foram avaliadas e a ausência de doença foi documentada. Em nossa amostra, o desenvolvimento de doença linfonodal em território não previamente estudado pela BLNS, em metade dos casos com DBL única, pode corroborar essa hipótese, evidenciando uma possível subestimativa de outras vias linfáticas com a linfocintilografia.
Uma possibilidade é que a DBL única possa ocorrer em decorrência da obstrução dos canais linfáticos pelas células do melanoma, impossibilitando o reconhecimento das rotas migratórias na linfocintilografia, levando à BLNS negativa. Embora a espessura de Breslow não tenha sido significantemente diferente nos dois grupos, a invasão linfovascular ou embolização não foi avaliada, não sendo possível descartar esse fator como causa de tal diferença.
Pode‐se questionar a acurácia da linfocintilografia original, mas encontramos uma taxa geral de falsos‐negativos em torno de 4%, semelhante ou até menor do que os valores relatados em outras séries (4 a 10,8%).8,17
As limitações deste estudo incluem sua natureza de centro único, o pequeno tamanho da amostra e a análise retrospectiva. Não avaliamos a sobrevida global, pois o estudo foi realizado em um período de 14 anos, incluindo pacientes tratados de maneiras diferentes. Com a recente introdução de terapias direcionadas e imunoterapia, houve uma melhora dramática na sobrevida em comparação com os pacientes anteriores tratados com quimioterapia. Se a sobrevida global tivesse sido comparada entre os grupos, isso levaria a um viés de tratamento. Além disso, a avaliação histopatológica da presença de invasão linfovascular enriqueceria o presente estudo, para corroborar nossa hipótese.
ConclusãoA presença de DBL múltipla é comum em pacientes com melanoma na região do tronco, e em pacientes com BLNS negativa pode ser um fator de risco independente para recorrência da doença linfonodal. Embora o padrão de drenagem não pareça influenciar a sobrevida livre de recorrência geral, esse fator pode ajudar a identificar pacientes com BLNS negativa com maior risco de recorrência linfonodal, inclusive em bacias não estudadas anteriormente pela BLNS.
Suporte financeiroNenhum.
Contribuição dos autoresFrancisca Morgado: Concepção e planeamento do estudo; revisão crítica da literatura; obtenção, análise e interpretação de dados; elaboração e redação do manuscrito.
Paula Soeiro: Obtenção, análise, e interpretação de dados.
Ana Brinca: Participação intelectual em conduta propedêutica e / ou terapêutica de casos estudados.
André Pinho: Análise estatística; concepção e planejamento do estudo; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; participação efetiva na orientação da pesquisa; revisão crítica do manuscrito.
Ricardo Vieira: Concepção e planejamento do estudo; participação intelectual na conduta propedêutica e/ou terapêutica dos casos estudados; aprovação da versão final do manuscrito; participação efetiva na orientação da pesquisa; revisão crítica do manuscrito.
Conflito de interessesNenhum.
Os autores agradecem a Dra. Margarida Marques pela ajuda com a análise estatística.
Como citar este artigo: Morgado FJ, Soeiro P, Brinca A, Pinho A, Vieira R. Does the pattern of lymphatic drainage influence the risk of nodal recurrence in trunk melanoma patients with negative sentinel lymph node biopsy? An Bras Dermatol. 2021;96:693–9.
Trabalho realizado no Departamento de Dermatovenerologia, Hospitais da Universidade de Coimbra, Coimbra, Portugal.