Pitiríase liquenoide (PL) é enfermidade inflamatória cutânea rara, de etiologia desconhecida e apresenta os subtipos: pitiríase liquenoide e varioliforme aguda (PLEVA), pitiríase liquenoide crônica e a forma grave, febril, doença de Mucha‐Habermann.1 Compromete principalmente crianças e adultos jovens. Há associação com exposição a medicamentos, infecções, contraste radiológico e ocorrência pós‐vacinação. É apresentado um caso exuberante de PLEVA associado com a vacina dupla do adulto.
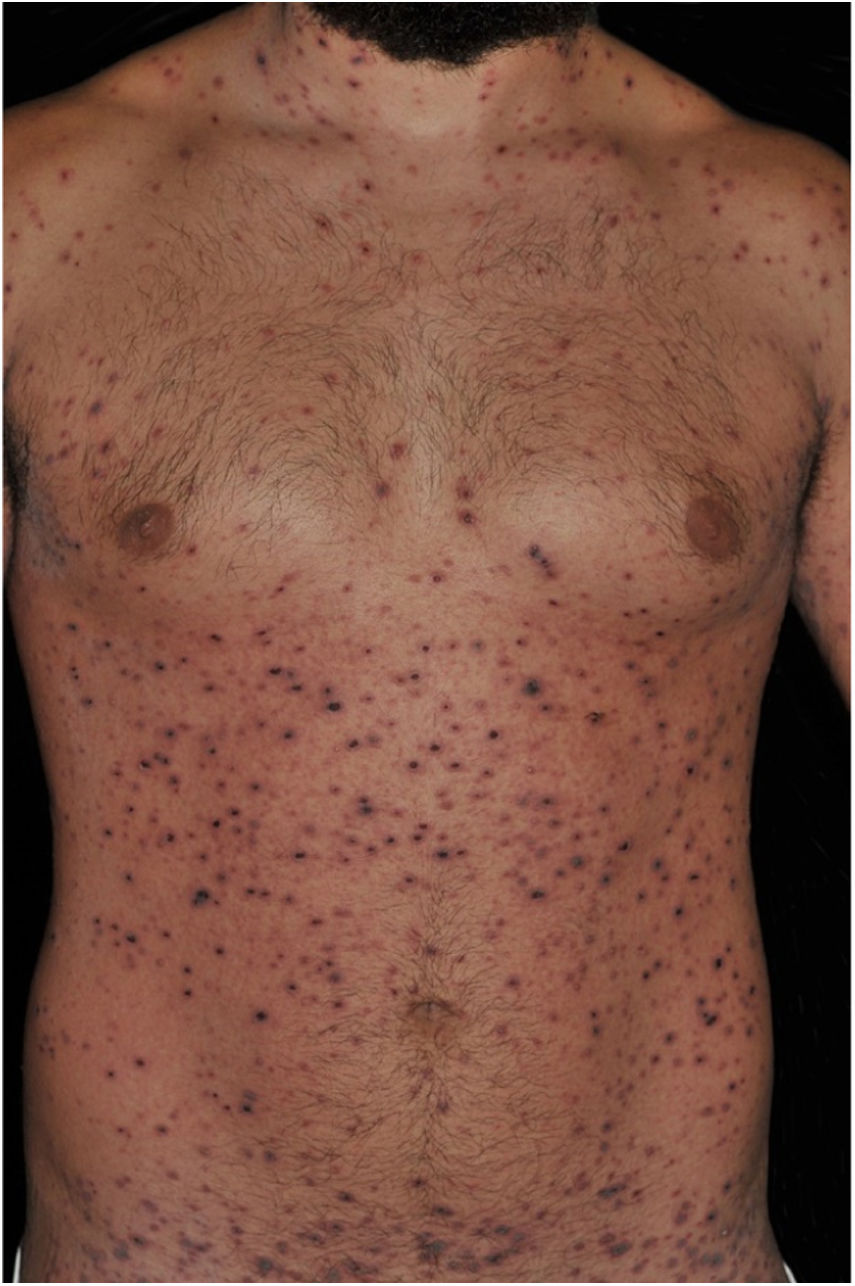
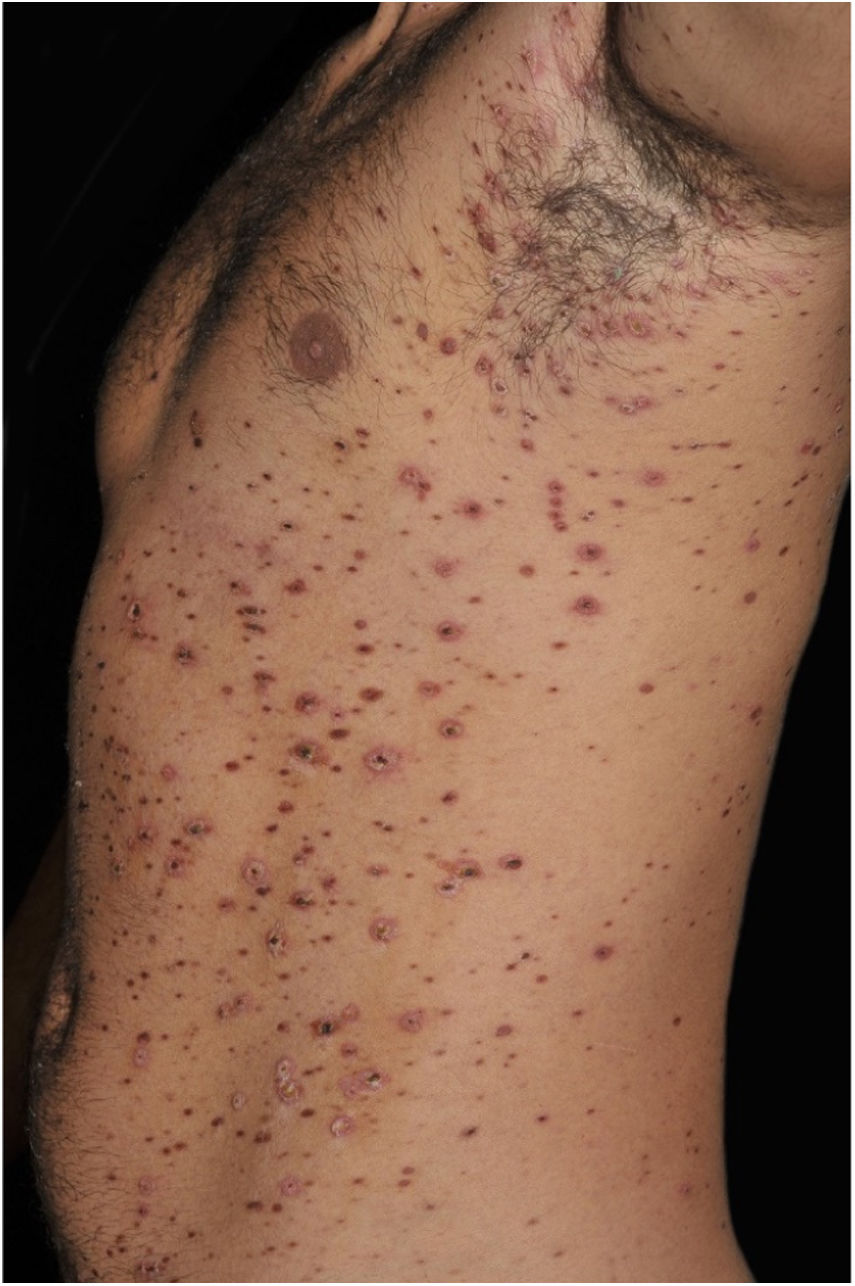
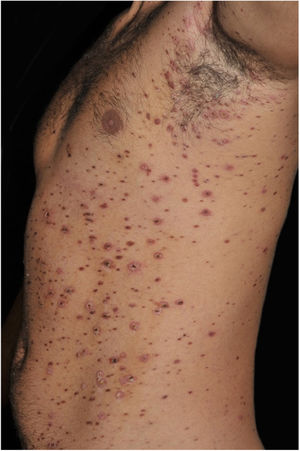
Paciente do sexo masculino de 26 anos, previamente hígido, apresentava queixa de mal‐estar, artralgia, exantema e febre de 38°C, dois dias pós‐reforço vacinal com a vacina antitetânica e antidiftérica (dupla do adulto). Cinco dias após, observou‐se ao exame dermatológico quadro polimórfico composto por exantema generalizado, pápulas e pápulo‐vesículas, muitas recobertas por crostas necróticas aderentes e vesículas de conteúdo hemorrágico (figs. 1 e 2). O exame clínico geral era normal. Apesar de o paciente referir história prévia de varicela, as hipóteses diagnósticas foram de varicela hemorrágica e PLEVA. As sorologias para HIV, VHB e VHC foram negativas. O teste de Tzanck foi negativo para infecção herpética.
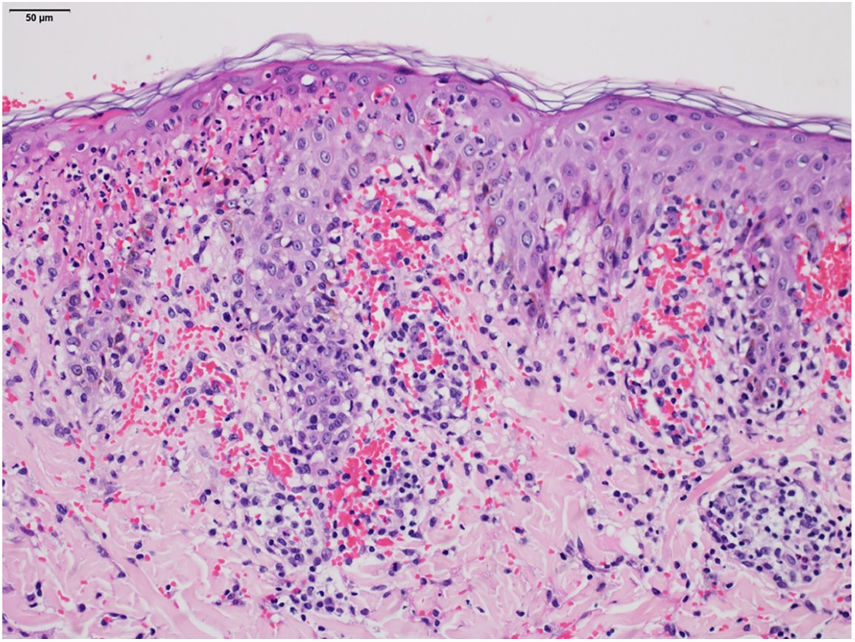
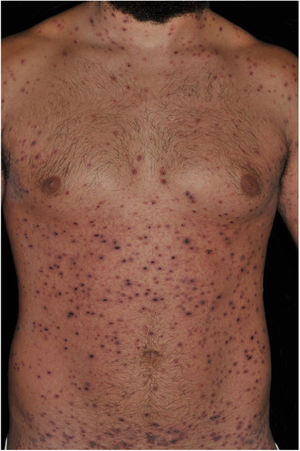
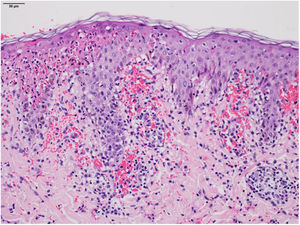
O exame histopatológico mostrou focos de necrose na epiderme, sinais sugestivos de vasculite linfocitária e intenso extravasamento de hemácias, sendo compatível com o diagnóstico clínico de PLEVA (fig. 3). Com o diagnóstico de PLEVA grave, foi iniciada prednisona 1 mg/kg/dia associada a compressas com permanganato de potássio. Após uma semana sem melhora, associou‐se metotrexato 15 mg/semana. Com essa prescrição, a melhora foi rápida e significativa. No seguimento, foi reduzida inicialmente a dose de prednisona e, dois meses após, descontinuado o metotrexato, com cura clínica, porém múltiplas cicatrizes de padrão varioliforme.
PLEVA é caracterizada por erupção polimórfica de máculas eritematosas que rapidamente evoluem para pápulas de 2‐3 mm, vesículas de conteúdo hemorrágico ou pustuloso, que sofrem necrose, seguidas de crostas residuais e finalmente cicatrizes de padrão varioliforme. Podem apresentar ardor e prurido. A doença de Mucha-Habermann corresponde a quadro varicela‐símile, com lesões ulceronecróticas, associado a repercussão sistêmica, febre e quadro geral alterado, potencialmente fatal. Este caso pode ser considerado intermediário entre os dois subtipos clínicos agudos de PL.
A PL é causada por reação inflamatória desencadeada por fatores externos ou tem origem linfoproliferativa, como resposta inflamatória secundária a discrasia de células‐T, ou ainda por vasculite de hipersensibilidade mediada por imunecomplexos.1 No caso apresentado, a hipótese mais plausível é de reação inflamatória pós‐estímulo vacinal. Em extensa revisão da literatura, foram recuperados apenas três relatos que associavam PLEVA com a vacina tríplice viral e vacina contra influenza.2–4 Do conhecimento dos autores, este paciente é o primeiro caso relatado de associação de PLEVA com a vacina dupla do adulto. Essa é composta de combinação de toxoides antitetânico e antidiftérico, hidróxido de alumínio ou fosfato como adjuvante e timerosal como preservativo, sendo administrada por via intramuscular profunda na região deltoide.5 Tratamento da PL tem como referência série de casos não controlados e de relatos de casos. As terapêuticas mais usadas incluem corticoides tópicos, tetraciclina, eritromicina e fototerapia. Em casos graves, o uso de corticoide sistêmico, metotrexato ou ciclosporina está indicado.1 Enfatiza‐se a resposta favorável obtida com o tratamento instituído no presente caso.
Suporte financeiroNenhum.
Contribuição dos autoresMaira Renata Merlotto: Concepção e planejamento do estudo; elaboração e redação do manuscrito; revisão crítica da literatura; revisão crítica do manuscrito.
Natália Parente Bicudo: Aprovação da versão final do manuscrito; obtenção, análise e interpretação dos dados; revisão crítica da literatura; revisão crítica do manuscrito.
Mariangela Esther Alencar Marques: Aprovação da versão final do manuscrito; obtenção, análise e interpretação dos dados; revisão crítica do manuscrito.
Silvio Alencar Marques: Aprovação da versão final do manuscrito; elaboração e redação do manuscrito; revisão crítica do manuscrito.
Conflitos de interesseNenhum.
Como citar este artigo: Merlotto MR, Bicudo NP, Marques MEA, Marques SA. Pityriasis lichenoides et varioliformis acuta following anti‐tetanus and diphtheria adult vaccine. An Bras Dermatol. 2020;95:259–260.
Trabalho realizado no Departamento de Dermatologia e Radioterapia, Faculdade de Medicina de Botucatu, Universidade Estadual Paulista, Botucatu, SP, Brasil.