Transtorno dismórfico corporal consiste na preocupação excessiva com defeitos mínimos da aparência, que acarreta prejuízo funcional. Estima‐se sua prevalência entre 5%−35% dos pacientes dermatológicos, especialmente mulheres adultas, com queixas cosmiátricas.
ObjetivosInvestigar a prevalência e fatores associados ao transtorno dismórfico em pacientes dermatológicas do sexo feminino, em instituição pública do Brasil.
MétodosEstudo transversal envolvendo mulheres adultas, atendidas em serviço público dermatológico, no Brasil. Submetidas a inquérito demográfico, além do formulário de triagem quanto ao transtorno dismórfico corporal (Body Dysmorphic Disorder Examination−BDDE). A presença de transtorno dismórfico (BDDE> 66 pontos) foi avaliada entre as participantes conforme as covariáveis demográficas e agravos psicológicos, por regressão logística.
ResultadosForam avaliadas 223 mulheres. O BDDE apresentou elevada consistência interna (α‐Cronbach=0,90). Destaca‐se a alta prevalência de agravos psicológicos e mais de um terço (38%) da amostra com elevado grau de insatisfação com a imagem. A prevalência de transtorno dismórfico foi de 48% entre as mulheres com queixas cosmiátricas e 30% entre as demais (p <0,01). Menor renda familiar (OR=2,97), histórico de violência doméstica (OR=3,23), procura por queixa cosmiátrica (OR=2,05) e ideação suicida (OR=4,22) foram fatores associados, independentemente, à ocorrência do transtorno dismórfico corporal.
Limitações do estudoEstudo monocêntrico, amostra não randomizada oriunda de serviço público.
ConclusõesO transtorno dismórfico corporal é prevalente entre pacientes dermatológicos do sexo feminino. Apresenta associação com experiências psicológicas traumáticas, menor renda, transtornos afetivos e procura por atendimento cosmiátrico. É fundamental reconhecer o diagnóstico para acolher tais pacientes e encaminhá‐los para devido tratamento psiquiátrico ao invés de tentar suplantar suas demandas cosmiátricas.
Transtorno dismórfico corporal (TDC), ou dismorfofobia, é definido como uma preocupação excessiva e patológica com defeitos mínimos ou inexistentes da aparência. O TDC se diferencia de preocupações normais porque acarreta prejuízo funcional importante ao indivíduo, diminuindo sua qualidade de vida, distanciando‐o de suas atividades cotidianas e ocupando muito de seu tempo. São exemplos de TDC: anorexia, preocupação com definição muscular e com aspectos ligados a queixas cosmiátricas (como poros abertos, assimetria facial, rugas e manchas discretas).1–3
TDC é bastante prevalente entre pacientes da cirurgia plástica e da Dermatologia, estimando‐se afetar entre 4,5% a 35,2% dos pacientes dermatológicos, em comparação a 0,7% a 2,3% dos controles populacionais. Há maior prevalência entre mulheres (76% dos casos) adultas (25−40 anos) e que referem queixas cosmiátricas.4–8 Esses pacientes procuram atendimento em busca de tratamentos sucessivos, sempre insatisfeitos com resultados anteriores. Adotam comportamentos ritualísticos de caráter compulsivo como olhar em espelhos, utilizar maquiagens ou roupas que cubram o corpo. Também sobredosam os tratamentos prescritos, como sabonetes esfoliantes e uso de ácidos de maneira excessiva.7 Em casos mais graves, há comportamentos de esquiva do convívio social. Estima‐se que até 80% dos indivíduos com TDC apresentem ideação suicida durante a vida, e 24%−28% já tentaram o suicídio.1,9–12
O TDC é subdiagnosticado em dermatologia, e seus aspectos psicossociais vêm recebendo maior importância nas últimas décadas.13,14 Contudo, os aspectos multifatoriais que levam ao desenvolvimento da doença ainda não estão totalmente esclarecidos, especialmente no Brasil.
O Body Dysmorphic Disorder Examination (BDDE) é um instrumento específico para avaliação do TDC, desenvolvido em 1996 e versado para o português do Brasil em 2008.15–17 Trata‐se de um questionário com 34 itens que avaliam a intensidade de sintomas ligados à preocupação com e avaliação negativa da aparência; autoconsciência, desconforto e sentimento de ser observado em público; importância excessiva com a aparência; evitação de situações sociais ou atividades em público, ou ainda, evitação de contato físico; camuflagem da aparência com roupas, maquiagem ou postura corporal; e comportamento de auto‐observação, em forma de autoinspeção, arrumar‐se repetidamente, reasseguramento e se comparar a outras pessoas.
Este estudo objetivou explorar a prevalência e variáveis associadas ao TDC em pacientes dermatológicas do sexo feminino, em instituição pública brasileira.
MétodosEstudo transversal envolvendo mulheres adultas, atendidas em serviço público de dermatologia da Unesp (Botucatu, SP, Brasil). A pesquisa foi aprovada pelo comitê de ética (n° 969.426) e todos os participantes assinaram o termo de consentimento livre e esclarecido. Foram excluídas mulheres em atendimento na clínica psiquiátrica ou com déficit cognitivo evidente.
Não houve randomização da inclusão das participantes, que foram abordadas consecutivamente após os atendimentos médicos em ambulatórios dermatológicos com ocorrência de queixas cosmiátricas, a fim de representar adequadamente essa categoria e permitir comparações entre os estratos da amostra.
As participantes foram submetidas a inquérito demográfico padronizado quanto à idade, fototipo, diagnóstico médico ou psiquiátrico, escolaridade e renda familiar; além de formulário de triagem para TDC (BDDE). A soma dos escores dos itens do BDDE varia de 0 a 168 pontos, com escores maiores referentes à maior insatisfação com a imagem corporal. Não há uma escala aceita para a categorização dos pacientes, porém, a partir de 66 pontos, reflete elevado grau de insatisfação com a aparência. Sua consistência interna foi avaliada pelo coeficiente alfa de Cronbach.
As queixas dermatológicas foram classificadas como cosmiátricas ou não por dermatologista titulado (H.A.M).
A presença de TDC foi definida por escores de BDDE> 66, e avaliada de acordo com o comportamento das covariáveis demográficas e psicológicas a partir de um modelo de regressão logística. Foram mantidos no modelo multivariado apenas as covariáveis que mantiveram a significância (p <0,05) no modelo final. A dimensão do efeito foi estimada pelo odds ratio (OR) da regressão e seu 95% IC. Para a análise multivariada, os dados faltantes (< 5% por variável) foram estimados por técnica de imputação múltipla, com 10 iterações.18
A análise de sensibilidade dos resultados foi realizada a partir do mapa perceptual por análise de correspondência múltipla.19
O dimensionamento amostral foi baseado em um pré‐teste com 100 participantes. A prevalência de TDC, frente até 15 covariáveis (incluindo dummies) indicou a necessidade mínima de 80 casos de TDC para conduzir a análise, perfazendo a necessidade de até 220 participantes.20
Os dados foram analisados no software IBM SPSS 25. Considerou‐se significativo p‐valor ≤ 0,05.
ResultadosForam avaliadas 223 mulheres. Os principais dados clínicos e demográficos estão dispostos na tabela 1. Cerca de metade da amostra apresentava idade produtiva (30−50 anos), e a maioria se identificava como de cor branca (84%). Destaquem‐se a alta prevalência de agravos psicológicos (violência doméstica, bullying, abuso sexual) e mais de um terço da amostra (38%) apresentou alto grau de insatisfação com a imagem. A prevalência de TDC foi de 48% entre as mulheres com queixas cosmiátricas e 30% entre as demais (p <0,01).
Dados clínicos e demográficos de mulheres adultas atendidas em serviço público de dermatologia (n=223)
| Variáveis | Valores |
|---|---|
| Idade (anos)a | 41,7 (11,9) |
| ≤ 30b | 56 (25) |
| 31−50b | 106 (48) |
| > 50b | 57 (26) |
| Escolaridadeb | |
| Fundamental | 60 (27) |
| Médio | 81 (36) |
| Superior | 81 (36) |
| Fenótipob | |
| Branco | 188 (84) |
| Pardo | 23 (10) |
| Negro | 10 (5) |
| Renda familiar (R$)b | |
| <1000 | 51 (23) |
| 1000−3000 | 116 (52) |
| > 3000 | 55 (25) |
| Mora com parceirob | 125 (56) |
| Trabalho assalariadob | 123 (55) |
| Queixa cosmiátricab | 102 (46) |
| Violência domésticab | 21 (9) |
| Abuso sexualb | 16 (7) |
| Bullyingb | 52 (23) |
| Alcoolismo parentalb | 47 (21) |
| Ideação suicidab | 65 (29) |
| Tentativa de suicídiob | 22 (10) |
| Uso psicotrópicob | 49 (22) |
| Escore BDDEa | 59 (32) |
| BDDE> 66b | 85 (38) |
Não houve recusa de participação nem dificuldade no preenchimento do questionário; o BDDE apresentou adequada consistência interna, coeficiente alfa de Cronbach=0,90 (95% IC 0,88−0,92).
As doenças dermatológicas amostradas estão listadas na tabela 2, e alguns dos relatos referentes ao desgosto com a aparência foram transcritos, textualmente, na tabela 3.
Grupos de doenças dermatológicas amostradas neste estudo (n=223)
| Diagnóstico | n | % |
|---|---|---|
| Fotoenvelhecimento | 58 | 26,0% |
| Melasma/discromias | 35 | 15,7% |
| Acne/foliculite | 30 | 13,5% |
| Eczemas | 21 | 9,4% |
| Psoríase | 18 | 8,0% |
| Outros | 12 | 5,4% |
| Alopecia | 9 | 4,0% |
| Lúpus cutâneo | 8 | 3,6% |
| Milium | 3 | 1,3% |
| Rosácea | 3 | 1,3% |
| Vitiligo | 3 | 1,3% |
| Câncer de pele | 2 | 0,9% |
| Cisto epidérmico | 2 | 0,9% |
| Dermatose pustulosa das dobras | 2 | 0,9% |
| Hanseníase | 2 | 0,9% |
| Micose | 2 | 0,9% |
| Prurido | 2 | 0,9% |
| Queloide | 2 | 0,9% |
| Verruga viral | 2 | 0,9% |
| Víbices | 2 | 0,9% |
| Pseudoacantose nigricans | 1 | 0,4% |
| Nevus melanocítico | 1 | 0,4% |
| Urticária | 1 | 0,4% |
Transcrição dos principais relatos referentes à insatisfação com a aparência no último mês
| A acne me incomoda demais, no geral me sinto feia. |
| A linha de expressão me incomoda muito, eu tento mudar meu cabelo para disfarçar. |
| A mancha me deixa feia e com autoestima baixa, não quero sair. |
| A minha mão me incomoda, as pessoas olham com nojo, acham que vai passar para elas. |
| Antes não tinha mancha nenhuma, e agora tem essa horrível no meu rosto. |
| Aparecem as lesões no rosto, é feio, todo mundo fica olhando. |
| As manchas me deixam parecendo mais velha, passo maquiagem e não fica bom. |
| As manchas me incomodam muito, dão a impressão de sujo, as pessoas ficam perguntando o que é. |
| As manchas nas pernas não me deixam usar qualquer tipo de roupa. |
| As manchas no rosto me incomodam muito, já perdi empregos por causa disso. |
| As manchas no rosto me incomodam, quando tiro uma foto fica mais feio ainda. |
| As pálpebras caídas me deixam com aspecto de mulher mais velha. |
| As pessoas ficam reparando no melasma. |
| As rugas e as manchas me incomodam muito mesmo, não consigo olhar no espelho. |
| Eles ficam olhando para as manchas do meu rosto. |
| Estou com muitas rugas, minha pele fica feia. |
| Estrias são a pior coisa possível, um golpe na autoestima. |
| Eu acho a pinta horrível, quando você vai a algum lugar todo mundo olha. |
| Eu não gosto do que vejo no meu rosto. As manchas causam muito incômodo. |
| Eu não quero que as pessoas vejam as minhas mãos. |
| Eu tenho linhas de expressão na boca, me sinto péssima. |
| Eu tenho que usar roupas para cobrir as lesões do lúpus, eu sofro muito. |
| Eu tenho vergonha das varizes, não posso usar as roupas que eu quero. |
| Evito sair de casa o máximo possível. Sempre que me olho no espelho, só vejo as manchas e queloides. |
| Já fui bonita, mas agora estou velha e me sinto ridícula. |
| Me incomodo com a gordura abaixo dos olhos, com as manchas. Já fiz cirurgia plástica, mas não adianta. |
| Me sinto estranha com as manchas. |
| Me sinto feia, tenho muitas olheiras e cabelos brancos. |
| Me sinto incomodada e feia com a acne. |
| Me sinto muito incomodada quando não uso maquiagem, a pele do meu rosto é horrível. |
| Meu rosto é muito manchado, a pele fica muito envelhecida e sem vida. |
| Minha pele é envelhecida, queria que saísse tudo e nascesse outra nova. |
| Minhas mãos estão muito envelhecidas, feias, eu luto para isso, mas não melhora. Estou manchada. |
| Nada na minha aparência me agrada, se eu pudesse mudaria tudo. Recebi má avaliação no emprego por causa da aparência. |
| Não gosto da pele da testa e dos olhos, tem um buraco na minha testa. |
| Não gosto das manchas e cicatrizes. Não me acho bonita, tenho baixa autoestima. |
| Não gosto das rugas no pescoço e a mancha na pele. As pessoas falam que eu sou louca, mas eu quero arrumar. |
| Não gosto das rugas nos olhos, principalmente na hora de sorrir. |
| Não gosto de nada na minha aparência. |
| Não gosto de nada na minha aparência. Os outros têm jeito de arrumar, eu não. Tem o vermelhidão no rosto, manchas, falhas no cabelo. |
| Nunca saio de casa sem maquiagem para encobrir minhas manchas. |
| O meu rosto fica muito feio, muito manchado, me ataca, fico nervosa. |
| O meu rosto me incomoda, tem manchas e buracos, as pessoas ficam olhando estranho. |
| Quero ficar sem essa mancha. Sofro desde criança, porque acham que é sujeira. |
| Se eu pudesse evitar, nunca me olharia no espelho. |
| Se eu tivesse dinheiro, faria todos os procedimentos possíveis. O envelhecimento é difícil, me separei por causa disso, não consigo outro parceiro por causa disso. Os homens não gostam de mulheres velhas. |
| Sei que as pessoas pensam: “Por que ela não tenta melhorar sua aparência?”. |
| Sempre que estou conversando, sinto que estão olhando para minhas manchas e não para mim. |
| Sinto que tenho dificuldade em conseguir emprego por conta das manchas. Odeio olhar no espelho e ver essas manchas. |
| Tenho psoríase nas unhas. Dói bastante, atinge a vaidade, as pessoas têm medo de comer a comida que eu faço porque têm medo de a doença ser contagiosa. |
| Tudo me incomoda. Meu cabelo não cresce, meu rosto é manchado, fico horrível nas fotos. |
A tabela 4 apresenta as análises bivariada e multivariada, de acordo com a prevalência de TDC. Salientem‐se que procura por queixa cosmiátrica (OR=2,05; p=0,02), menor renda (OR=2,97; p=0,01), histórico de violência doméstica (OR=3,23; p=0,04) e ideação suicida (OR=4,22; p <0,01) se associaram, de maneira independente, ao maior risco de apresentarem TDC.
Avaliação da prevalência de transtorno dismórfico corporal quanto a covariáveis demográficas e de agravo psicológico (n=223)
| Variáveis | Escore BDDE | Análise bivariada | Análise multivariadaa | ||||
|---|---|---|---|---|---|---|---|
| Média (desvio‐padrão) | Oddsratio | 95% IC | p‐valor | Oddsratio | 95% IC | p‐valorb | |
| Idade (anos) | 1,02 | 0,99−1,04 | 0,09 | ||||
| ≤ 30 | 51 (29) | ||||||
| 31−50 | 65 (32) | ||||||
| > 50 | 56 (34) | ||||||
| Fenótipo (negro) | 2,57 | 0,70−9,43 | 0,15 | ||||
| Branco | 58 (32) | ||||||
| Pardo | 63 (29) | ||||||
| Negro | 73 (33) | ||||||
| Anos de estudo | 0,87 | 0,81−0,94 | <0,01 | ||||
| Fundamental | 65 (32) | ||||||
| Médio | 63 (32) | ||||||
| Superior | 51 (31) | ||||||
| Queixa cosmiátrica | |||||||
| Sim | 64 (33) | 2,18 | 1,26−3,78 | <0,01 | 2,05 | 1,10−3,82 | 0,02 |
| Não | 55 (31) | ||||||
| Renda (menor) | |||||||
| <1000 | 67 (34) | 3,82 | 1,71−8,52 | <0,01 | 2,97 | 1,27−6,99 | 0,01 |
| 1000−3000 | 63 (32) | ||||||
| > 3000 | 45 (26) | ||||||
| Trabalho assalariado | |||||||
| Sim | 59 (32) | 0,88 | 0,51−1,52 | 0,65 | |||
| Não | 59 (33) | ||||||
| Mora com parceiro | |||||||
| Sim | 61 (33) | 1,00 | 0,58−1,72 | 0,99 | |||
| Não | 56 (31) | ||||||
| Violência doméstica | |||||||
| Sim | 84 (33) | 6,17 | 2,17−17,55 | <0,01 | 3,23 | 1,02−10,23 | 0,04 |
| Não | 57 (31) | ||||||
| Abuso sexual | |||||||
| Sim | 78 (28) | 3,95 | 1,32−11,82 | 0,01 | |||
| Não | 58 (32) | ||||||
| Bullying | |||||||
| Sim | 70 (34) | 1,71 | 0,91−3,21 | 0,09 | |||
| Não | 56 (31) | ||||||
| Alcoolismo parental | |||||||
| Sim | 68 (36) | 2,20 | 1,14−4,22 | 0,02 | |||
| Não | 57 (31) | ||||||
| Ideação suicida | |||||||
| Sim | 77 (34) | 5,40 | 2,89−10,07 | <0,01 | 4,22 | 2,15−8,29 | <0,01 |
| Não | 52 (28) | ||||||
| Uso de psicotrópicos | |||||||
| Sim | 65 (36) | 2,09 | 1,11−3,96 | 0,02 | |||
| Não | 57 (31) | ||||||
R (Nagerlkerke=0,29); Teste de Hosmer‐Lemeshow (p=0,96); BDDE, Body Dysmorphic Disorder Examination.
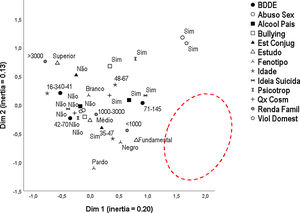
O mapa perceptual (análise de correspondência múltipla) das variáveis explicou 33% da variância do modelo completo e está disposto na figura 1, confirmando a proximidade multidimensional do maior tercil dos escores do BDDE com baixa escolaridade, fenótipo negroide, alcoolismo parental, menor renda e ideação suicida. Já o menor tercil de escores do BDDE se aproximou da maior renda, maior nível educacional, menor faixa etária, e a negativa da ideação suicida e do alcoolismo parental.
DiscussãoA pele é o principal órgão de contato social, e a aparência corporal pode representar conceitos como saúde, bem‐estar, juventude, fertilidade e sucesso. Em diferentes culturas, os indivíduos com boa aparência são mais propensos a obterem melhores notas na escola, serem contratados para um emprego, receberem salários mais altos e serem vistos como melhores, mais inteligentes e mais saudáveis.21,22 A busca por melhora da aparência, manutenção da jovialidade, elevação da autoestima e combate ao envelhecimento são demandas do coletivo e remetem a uma busca por inclusão.
O cuidado médico (plástico ou cosmiátrico) se insere no conceito de saúde e doença devido ao prejuízo no bem‐estar que a aparência pode infligir. Entretanto, a percepção de imagem corporal é profundamente dependente da subjetividade individual, e pode sofrer interferência cultural, econômica, social, religiosa e das vivências psicológicas de cada indivíduo.23,24
Transtornos da autoimagem influenciam sobremaneira a busca pelo cuidado com a pele e o corpo, o que deve alertar os profissionais médicos, especialmente plásticos e dermatologistas, para essa demanda, que não apresenta correlação com o status físico da condição.13,25,26 Este estudo mostrou elevada prevalência de preocupação excessiva com a aparência entre pacientes dermatológicos do sexo feminino, especialmente os que apresentam menor renda familiar, antecedentes pessoais de violência doméstica e ideação suicida, salientando uma base de construção psicológica ao TDC.
A avaliação dos discursos das participantes possibilita compreender a diversidade de significados que os pacientes associam à aparência corporal: beleza, autoestima, nojo, aparência de mais velha que a idade, vergonha, chamar atenção, estranheza, rejeição, fracasso. No caso do TDC, do ponto de vista das estratégias comportamentais utilizadas, há uma predileção por comportamentos de fuga ou esquiva em relação a eventos em que sua aparência pode desencadear sentimentos aversivos, o que promove isolamento social e favorece o desenvolvimento de transtornos afetivos. Ademais, pacientes com TDC têm histórico frequente de práticas educativas coercitivas, baixa habilidade social, grande valorização da aparência por pessoas com as quais conviveram durante a infância e eventos desagradáveis relacionados à parte do corpo com que se preocupavam.27 Episódios psicológicos traumáticos como violência doméstica, abuso sexual, bullying e alcoolismo parental geram repercussões na construção da personalidade, entre elas, alterações na autoestima.28 A pele, como órgão de contato social, pode induzir estigmas ligados à doença dermatológica ou a queixas cosmiátricas, desproporcionais ao senso comum.29
Um estudo controlado com ressonância magnética em oito mulheres com TDC revelou alterações morfométricas no núcleo caudado e maior volume de substância branca, similarmente ao que acontece no transtorno obsessivo compulsivo.30 De fato, na esfera psiquiátrica, a TDC se associa à sintomatologia obsessivo compulsiva, apesar de se associar também a queixas afetivas (p.ex., depressão) e ansiedade.4,9,28,31
O estudo apresenta limitações ligadas à amostragem em instituição pública e à falta de randomização da amostra; entretanto, a alta frequência de queixas cosmiátricas dos pacientes amostrados pode possibilitar certa inferência da atividade dermatológica privada, onde essa prática é mais usual. Da mesma maneira, não houve impedimento para a análise comparativa interna dos subgrupos.
Dermatologistas devem estar atentos à alta prevalência de TDC, especialmente em mulheres adultas com queixas cosmiátricas, que apresentem distúrbios afetivos ou uso de psicotrópicos. Os procedimentos e terapêuticas implementados têm baixa possibilidade de atingir satisfação, principalmente porque as queixas cutâneas podem resultar da somatização dos conflitos internos, revelar um desejo de mudança ou insatisfação pessoal permanente, que podem desvelar agravos psicológicos e resultar em ideação suicida.32 É fundamental reconhecer o diagnóstico para acolher tais pacientes e encaminhá‐los para devido tratamento psicológico ou psiquiátrico em vez de tentar suplantar suas demandas cosmiátricas.33
Em dermatologia, TDC não apenas está ligado à insatisfação com os tratamentos, como à urgência de seus resultados (sobredose de tratamentos) e intolerância aos efeitos adversos. O aumento da longevidade e da disponibilidade de tecnologias para cuidados com a pele e o corpo resultam em maior demanda por cuidados cosmiátricos pela população. A seleção criteriosa dos pacientes e dos procedimentos deve levar a melhores níveis de satisfação e bem‐estar.
ConclusãoTranstorno dismórfico corporal é prevalente entre os pacientes dermatológicos do sexo feminino, apresenta associação com experiências psicológicas traumáticas, menor renda, transtornos afetivos e procura por atendimento cosmiátrico. É fundamental reconhecer o diagnóstico para acolher tais pacientes e encaminhá‐los para devido tratamento psicológico ou psiquiátrico, em vez de tentar suplantar suas demandas.
Suporte financeiroFAPESP (no 2015/04592‐5).
Contribuição dos autoresMariana Mathias Morita: Aprovação da versão final do manuscrito; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; revisão crítica da literatura; revisão crítica do manuscrito.
Maira Renata Merlotto: Aprovação da versão final do manuscrito; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Cássia Lopes Dantas: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito.
Fernando Henrique Olivetti: Elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; revisão crítica do manuscrito.
Hélio Amante Miot: Análise estatística; aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Morita MM, Merlotto MR, Dantas CL, Olivetti FH, Miot HA. Prevalence and factors associated with body dysmorphic disorder in women under dermatological care at a Brazilian public institution. An Bras Dermatol. 2021;96:40–6.
Trabalho realizado no Departamento de Dermatologia, Faculdade de Medicina, Universidade Estadual Paulista, Botucatu, SP, Brasil.