Esta revisão tem foco na atualização dos conhecimentos sobre o prurido colestático. Nela estão resumidas características clínico‐epidemiológicas, fisiopatologia, abordagem diagnóstica e recomendações terapêuticas baseadas em evidências a respeito dessa forma de prurido. O prurido é sintoma frequente que acompanha várias doenças hepáticas, particularmente as colestáticas. O sintoma pode ser leve e tolerável, mas também pode reduzir drasticamente a qualidade de vida. Embora a fisiopatologia exata dessa forma de prurido permaneça incerta, as evidências atuais sustentam uma origem mista. É de extrema importância o conhecimento do prurido colestático pelos dermatologistas, uma vez que estes costumam ser os primeiros médicos a serem procurados pelo paciente quando apresentam coceira. Na ausência de alterações dermatológicas específicas, há sempre que se considerar a colestase possível responsável pelo prurido. Além de propiciar diagnóstico adequado, uma compreensão fisiopatológica melhor do prurido hepático proporciona a identificação de novos alvos terapêuticos e, consequentemente, a otimização da abordagem dos pacientes portadores dessa condição.
Colestase é definida como a diminuição do fluxo biliar secundária à secreção prejudicada pelos hepatócitos ou à obstrução a esse fluxo nos ductos biliares intra‐ ou extra‐hepáticos. Por outro lado, a descrição clínica de colestase é qualquer condição em que substâncias normalmente excretadas na bile são retidas. As concentrações séricas de bilirrubina conjugada e sais biliares são as mais comumente mensuradas.1
Os níveis de corte de fosfatase alcalina (FA) e gama‐glutamiltransferase (GGT) séricas que caracterizam a colestase e requerem investigação diagnóstica são debatidos: foram propostos valores de FA maiores que 1,5 vezes o limite superior da normalidade (LSN) e de GGT 3 vezes o LSN.2
Do ponto de vista clínico, o comprometimento do fluxo biliar pode se apresentar como fadiga, osteoporose, má absorção de gordura, distúrbios da coagulação, icterícia e prurido.3
Prurido é sintoma frequente que acompanha várias doenças hepáticas, particularmente as colestáticas. Pode ser leve e tolerável, mas também pode reduzir drasticamente a qualidade de vida, causar considerável privação do sono, sintomas depressivos e induzir ideações suicidas nos pacientes mais afetados.4
Por tratar‐se de sensação subjetiva, cuja intensidade é difícil de estimar, o prurido colestático ainda recebe pouca atenção de alguns pacientes e, infelizmente, de muitos médicos. Com frequência, de maneira equivocada, não é considerado condição que valha a pena, de fato, avaliar ou tratar. Apesar disso, as evidências sugerem que o prurido é sintoma com impacto substancial na qualidade de vida entre pacientes com doença hepática colestática.5
Doenças associadas e epidemiologiaO prurido pode se desenvolver em pacientes com colestase relacionada a qualquer etiologia. A classificação da colestase se dá conforme sua origem nos diferentes níveis da árvore biliar. Os principais locais de acometimento e seus respectivos exemplos são: insuficiência secretora hepatocelular (colestase intra‐hepática da gravidez, colestase intra‐hepática familiar progressiva, colestase intra‐hepática recorrente benigna, colestase induzida por fármacos); anormalidades do ducto biliar intra‐hepático (colangite biliar primária [CBP], colangite esclerosante primária, síndrome de Alagille) e colestase extra‐hepática obstrutiva (cálculos biliares, colangite esclerosante primária e secundária, colangiocarcinoma, carcinoma da junção biliopancreática, metástase linfonodal hilar) (fig. 1).6 Todas essas condições representam, portanto, potenciais doenças associadas ao prurido colestático.
Classificação da colestase conforme sua origem na árvore biliar e seus respectivos exemplos. CBP, colangite biliar primária; CEP, colangite esclerosante primária; CES, colangite esclerosante secundária, CIHG, colestase intra‐hepática da gravidez; PFIC, colestase intra‐hepática familiar progressiva.
Cabe destacar que a prevalência do prurido nas diversas doenças hepáticas colestáticas varia consideravelmente. É, por exemplo, o principal sintoma da colestase intra‐hepática da gravidez (CIHG). Ocorre em 70% a 80% dos pacientes com CBP e colangite esclerosante primária (CEP), e diminui sua frequência com a progressão da doença. Esse sintoma também está presente em 16 a 45% das colestases obstrutivas por cálculo ou tumor (tabela 1).7 De modo geral, o prurido secundário às doenças hepáticas é mais frequentemente visto nas doenças colestáticas intra‐hepáticas do que nas extra‐hepáticas.8
FisiopatologiaO mecanismo fisiopatogênico do prurido colestático ainda não é bem definido. Várias hipóteses foram levantadas no passado. A mais importante incluiu a participação de ácidos biliares e de opioides endógenos.9
Ácidos biliaresOs ácidos biliares foram implicados na patogênese do prurido da colestase. Eles se acumulam nos tecidos de pacientes com doença hepática e – em condições experimentais que incluíram injeções intracutâneas em voluntários normais – foi relatado que os ácidos biliares produzem “coceira” local. A injeção de substâncias na pele, no entanto, não é um modelo de estudo do prurido da colestase. A ideia de que os ácidos biliares causam prurido na colestase foi ainda mais perpetuada por um relato de quatro pacientes com CBP que apresentaram prurido após a ingestão de um ácido biliar sintético. Três observações, no entanto, não tendem a sustentar que essas substâncias causem prurido na colestase. Primeiramente, à medida que os pacientes com doença hepática progridem para insuficiência, os ácidos biliares ficam extremamente altos e o prurido tende a cessar. Em segundo lugar, apesar de terem elevações acentuadas dos ácidos biliares séricos, nem todos os pacientes com colestase relatam prurido. Em terceiro lugar, esse sintoma flutua independentemente da concentração sérica de ácidos biliares.10
Opioides endógenosOs efeitos pruriginosos dos opioides, por outro lado, variam dependendo da atividade dos subtipos de seus receptores. Os opioides endógenos podem ativar os receptores μ‐opioides (MOR) para induzir a coceira, enquanto a incitação dos receptores κ‐opioides (KOR) inibe a coceira. Foi sugerido um desequilíbrio entre MOR (elevado) e KOR (reduzido) em doenças associadas o prurido, como doença renal terminal e colestase. À medida que a doença hepática progride, a depuração pelo fígado de opioides endógenos diminui, com consequente aumento de seus níveis séricos. No entanto, a gravidade do prurido não se correlaciona com os níveis endógenos de opioides.11
Ácido lisofosfatídico (LPA) e autotaxina (ATX)Descobertas indicam que o LPA, um potente ativador neuronal, bem como a ATX, enzima que forma o LPA, são elementos chave na fisiopatologia do prurido na colestase. A atividade sérica da ATX se correlaciona com a intensidade do prurido e com resposta ao tratamento em pacientes com prurido colestático, mas não com esse sintoma associado a outras etiologias.4,12–17 Carrion et al. (2018) verificaram em pacientes com colestase e prurido que a atividade de ATX é significativamente maior do que naqueles com colestase sem prurido e os níveis de ATX se correlacionam com a gravidade do sintoma em questão. Além disso, a resposta a intervenções terapêuticas (resinas de ligação ao ácido biliar ou rifampicina) é associada à diminuição da atividade sérica da autotaxina, apoiando mais uma vez o papel da autotaxina‐LPA na patogênese do prurido na colestase.11
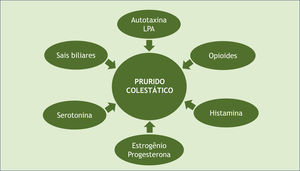
Diante dessas hipóteses, cabe dizer que houve grande progresso nas últimas décadas com relação à compreensão dos mecanismos do prurido colestático. Embora a fisiopatologia exata dessa forma de prurido permaneça incerta, as evidências atuais sustentam uma origem mista (fig. 2).14 No nível do tecido, como já mencionado, a deposição local de excesso de sais biliares foi o primeiro mecanismo sugerido para o prurido na doença colestática. Até o presente, os moduladores do mecanismo pruriginoso da colestase propostos incluem sais biliares, opioides, histamina e ácido lisofosfatídico‐LPA (por meio da autotaxina‐ATX), progesterona, estrogênios e serotonina. As melhores evidências atuais sugerem uma interação complexa dessas substâncias, e assim existem agentes terapêuticos para vários alvos.18
Manifestações clínicasO prurido colestático pode ocorrer em qualquer estágio da doença hepática. Sua intensidade costuma ser exacerbada por estresse psicológico, calor e contato com lã. As temperaturas frias geralmente produzem alívio do sintoma. Além disso, o prurido é mais comum em mulheres.19
O prurido associado à colestase frequentemente exibe ritmo circadiano, com pacientes relatando maior intensidade nas primeiras horas da noite. Em geral, essa forma de prurido é relatada como mais acentuada nas palmas das mãos e plantas dos pés, mas pode ser generalizado e variar de leve a grave. Em contraste com o prurido visto em distúrbios dermatológicos, as lesões cutâneas primárias não são detectáveis nesses pacientes. No entanto, a atividade intensa de coçar pode causar alterações secundárias, como escoriações, foliculite, liquenificação e prurigo nodular, que ocasionalmente levam à interpretação equivocada da sua etiologia como primária da pele.20,21
Determinar a intensidade do prurido da maneira mais objetiva possível é de extrema relevância, não apenas para fins de pesquisa, mas também na prática clínica, para o adequado acompanhamento terapêutico. Todavia, não existe um sistema de pontuação ideal para todos os propósitos. Atualmente, há vários métodos de avaliação para estimar a gravidade do prurido: a medida do limiar sensorial ou do ato de escoriar e as escalas de gravidade de prurido monodimensionais, por exemplo, a escala visual analógica (EVA), a escala numérica (EN) e a escala verbal de avaliação, além de questionários multidimensionais como a escala de prurido 5‐D (EP5‐D), a escala de gravidade do prurido e o questionário de prurido Eppendorf.22
Com base em consensos publicados recentemente, recomenda‐se a utilização da EVA na prática clínica diária e em pelo menos dois métodos independentes em estudos de pesquisa ou ensaios clínicos. Entretanto, nenhum questionário amplamente aceito, padronizado e validado para a medida objetiva do prurido está disponível.23,24
Um método mais preciso para determinar de maneira objetiva o prurido é usar o sistema de monitoramento da atividade de escoriar, que envolve a aplicação de tecnologia de filme piezoelétrico para gerar um transdutor de arranhão que é preso a uma unha, tornando possível registrar o ato de coçar independente do movimento dos membros por longos períodos – por exemplo, 24 horas. Esses instrumentos foram concebidos e validados.25
DiagnósticoUm diagnóstico presuntivo de prurido colestático pode ser feito em pacientes com colestase com queixa de coceira. No entanto, quando não há causa conhecida de colestase, há que se considerar que aproximadamente um em cada cinco pacientes com prurido generalizado sofre de uma doença sistêmica.26
Nesse contexto, há longa lista de diagnósticos diferenciais para as causas do prurido, como doenças de pele, doenças sistêmicas (linfoma e outras neoplasias, uremia e insuficiência renal crônica, hipotireoidismo, diabetes, anemia ferropriva), coceira psicogênica, coceira neurológica e coceira iatrogênica – por exemplo, causada por medicamentos. Devem ser realizados pelo menos um exame detalhado da pele para procurar alterações cutâneas primárias relacionadas a distúrbios dermatológicos, além de adequada anamnese, exame físico e avaliação laboratorial ampla, podendo incluir exames de imagem, para descartar entre outras condições, doenças mieloproliferativas ou prurido urêmico na doença renal em estágio terminal, considerando que desordens hepatobiliares, doença renal crônica e distúrbios hematológicos são as três condições sistêmicas mais comuns associadas ao prurido crônico.8,19
A avaliação inicial deve incluir hemograma completo, hormônios tireoidianos, ureia e creatinina, radiografia de tórax e marcadores de colestase e doença hepática, incluindo fosfatase alcalina, gama‐GT, além de bilirrubinas e aminotransferases.27
É importante considerar que os sinais clínicos sugestivos de doença hepática crônica, como icterícia, eritema palmar e telangiectasias, são observados apenas em uma minoria de pacientes, pois a coceira ocorre frequentemente nos estágios iniciais da doença hepática. Por isso, deve‐se atentar para a possibilidade de prurido colestático quando um paciente apresenta prurido crônico sem sinais dermatológicos específicos.20
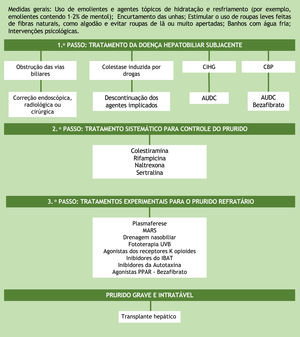
TratamentoAdmitindo‐se que a patogênese desconhecida do prurido colestático seja um dos fatores que impede o desenvolvimento de terapia eficaz, entende‐se por que as opções de tratamento são limitadas e ainda não fornecem alívio para todos os pacientes. Uma recomendação prática do manejo desse sintoma, passo a passo, baseia‐se nas diretrizes da European Association for the Study of the Liver (EASL) e American Association for the Study of Liver Diseases (fig. 3).28,29 Essas instituições propõem, como o primeiro passo na terapêutica de pacientes com prurido colestático, tratar a doença hepatobiliar subjacente e excluir obstrução do ducto biliar. Nos casos de obstrução de vias biliares, a correção endoscópica, radiológica ou cirúrgica deve ser obtida. Na colestase induzida por fármacos, a descontinuação dos agentes implicados é o tratamento de escolha. Na colestase intra‐hepática da gestação e na CBP, o ácido ursodesoxicólico (AUDC) é a primeira opção de tratamento. O AUDC é uma terapia modificadora da doença, mas não há evidência de que tenha algum efeito sobre o prurido, exceto na colestase intra‐hepática da gestação. Nos pacientes com CBP que não respondem ao uso de AUDC isoladamente, o bezafibrato pode ser usado.2,19 Atualmente, os agonistas e receptores ativados da proliferação dos peroxissomos (PPAR), como o bezafibrato, também têm sido considerados como opção de tratamento experimental do prurido colestático refratário.8
Algoritmo do tratamento do prurido colestático. AUDC, ácido ursodesoxicólico; CBP, colangite biliar primária; CIHG, colestase intra‐hepática da gravidez; IBAT, transportador do ácido biliar ileal; MARS, sistema de recirculação de adsorventes moleculares, PPAR, agonistas dos receptores ativados da proliferação dos peroxissomos; UVB, radiação ultravioleta do tipo B.
Se a doença hepatobiliar subjacente não puder ser corrigida, deve‐se iniciar tratamento sistemático com foco no controle do prurido em uma abordagem gradual, conforme sugerido nas recomendações das diretrizes supracitadas para o manejo do prurido em pacientes colestáticos.28,29 Existem quatro objetivos na terapia do prurido colestático. O primeiro é remover as substâncias associadas ao prurido do ciclo entero‐hepático, por meio dos sequestradores de ácidos biliares (colestiramina). O segundo objetivo é controlar o metabolismo de alguns fatores associados ao prurido pelo receptor do Pregnano X (PXR), como a rifampicina, um indutor enzimático. O terceiro e o quarto objetivos estão relacionados à percepção do prurido. É o caso dos antagonistas μ‐opioide e dos inibidores seletivos da recaptação de serotonina (ISRS), respectivamente.2 As doses sugeridas dessas medicações encontram‐se na tabela 2. É importante destacar que todas as substâncias mencionadas, exceto a colestiramina, são consideradas off‐label no manejo do prurido colestático. E, embora frequentemente prescritos na rotina clínica, os anti‐histamínicos são geralmente ineficazes no prurido hepático.30,31
Recomendações terapêuticas para o prurido colestático
| Droga | Dose |
|---|---|
| Colestiramina | 4 a 16 g/dia |
| Rifampicina | 150 a 600 mg/dia |
| Naltrexona | 12,5 a 50 mg/dia |
| Sertralina | 75 a 100 mg/dia |
Adaptada de Düll et al.30
No manejo do prurido refratário ao tratamento, a remoção de possíveis fatores associados ao prurido da circulação sistêmica com sistema de recirculação de adsorventes moleculares (MARS) ou plasmaférese pode ser tentada.14 Agentes mais novos sob consideração para o tratamento do prurido colestático incluem inibidores do transportador do ácido biliar ileal (IBAT) e inibidores de autotaxina. O IBAT representa um alvo terapêutico interessante para a interrupção do ciclo entero‐hepático, aumentando assim a secreção de sais biliares pelo trato intestinal. São exemplos de inibidores do IBAT: linerixibat, maralixibat e odevixibat. Outro medicamento para o controle do prurido é o agonista do receptor κ‐opioide, nalfurafina, aprovado no Japão para o tratamento do prurido colestático desde 2015. Abordagens físicas, como drenagem nasobiliar e fototerapia com radiação ultravioleta B (UVB) são tratamentos experimentais, com relatos de casos mostrando benefícios, mas ainda sem ensaios clínicos randomizados.28,29,32
Além de tratamento sistêmico, orientações gerais sobre cuidados com a pele devem ser fornecidas ao paciente. Isso inclui o uso de emolientes e agentes tópicos de hidratação e resfriamento (por exemplo, emolientes contendo 1 a 2% de mentol), encurtamento das unhas, estimular o uso de roupas leves feitas de fibras naturais, como algodão, e evitar roupas de lã ou muito apertadas. Banhos com água fria em situações nas quais o prurido é agravado pelo calor e intervenções psicológicas também podem ser úteis.28,32
ConclusãoO prurido costuma ser sintoma comum em diversas condições dermatológicas – portanto, o dermatologista costuma ser o primeiro médico a avaliar os pacientes com esse sintoma. Nesse contexto, é de extrema importância o conhecimento por esses profissionais das condições sistêmicas a ele relacionadas, particularmente a que abordamos neste artigo, a colestase. Logo, prurido crônico na ausência de alterações cutâneas específicas deve sempre incentivar a solicitação de marcadores laboratoriais de colestase.
Cabe destacar que quanto maior for a compreensão sobre esse assunto, maiores também serão as chances de desenvolvimento de terapias eficazes para o prurido colestático e, consequentemente, a melhora da qualidade de vida de seus portadores.
Suporte financeiroNenhum.
Contribuição dos autoresThaís Reginatto Nietsche: Concepção e o desenho do estudo; levantamento dos dados, ou análise e interpretação dos dados; redação do artigo ou revisão crítica do conteúdo intelectual importante; obtenção, análise e interpretação dos dados; revisão crítica da literatura.
Gabriel Dotta: Redação do artigo ou revisão crítica do conteúdo intelectual importante; obtenção, análise e interpretação dos dados.
Carlos Baptista Barcaui: Concepção e o desenho do estudo; aprovação final da versão final do manuscrito.
Maria Lúcia Cardoso Gomes Ferraz: Concepção e o desenho do estudo; participação efetiva na orientação da pesquisa; aprovação final da versão final do manuscrito.
Conflito de interessesNenhum.