A espongiose eosinofílica é um achado histológico comum a várias desordens cutâneas inflamatórias e caracteriza‐se pela presença de eosinófilos intraepidérmicos em meio a áreas de espongiose. Quando isolada, a espongiose eosinofílica frequentemente indica uma dermatose bolhosa autoimune subjacente, como os pênfigos e o penfigoide bolhoso. O presente estudo tem o objetivo de discutir as principais causas de espongiose eosinofílica, assim como os testes diagnósticos necessários para sua elucidação etiológica.
A espongiose eosinofílica (EE) é o achado histopatológico definido pela presença de eosinófilos em zonas de espongiose intraepidérmicas, associada ou não à vesiculação intraepidérmica.1 A EE pode ser observada em inúmeras dermatoses, inclusive dermatoses bolhosas autoimunes (DBAI), eczemas, reações a drogas, entre outras.1 Em muitos casos, a EE representa um desafio diagnóstico e uma avaliação clinicopatológica criteriosa é necessária para definir sua etiologia.
Espongiose eosinofílica no contexto das DBAIA EE foi primeiramente descrita em 1968 por Emmerson et al.2 como um achado histológico associado às fases precoces dos pênfigos vulgar e foliáceo, pode preceder o surgimento de bolhas. Muitos casos apresentaram EE isolada, mas acantólise adjacente também pode ser observada.
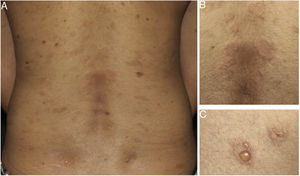
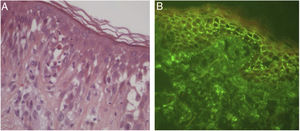
Posteriormente, a EE foi descrita como marco histológico do pênfigo herpetiforme (PH), uma variante incomum dos pênfigos. Clinicamente, o PH caracteriza‐se por eritema urticariforme e prurido intenso, semelhante à dermatite herpetiforme.3 Vesículas e bolhas são observadas em apenas 50% dos casos, em geral agrupadas e com distribuição periférica (fig. 1). Do ponto de visto histológico, EE é invariavelmente presente, mas acantólise pode estar ausente. A confirmação diagnóstica depende da demonstração de depósitos imunes intraepidérmicos e intercelulares ao exame de imunofluorescência3,4 (fig. 2).
No ambulatório de DBAI do Departamento de Dermatologia do Hospital das Clínicas da Universidade de São Paulo, 27 pacientes (5% dos casos de pênfigo clássico) foram diagnosticados com PH nos últimos 15 anos. Todos tinham evidência histológica de EE, que foi considerada por nosso grupo critério obrigatório para o diagnóstico de PH. Acantólise estava ausente em alguns casos.
Há também relatos isolados de EE na fase inicial do pênfigo paraneoplásico5 e no pênfigo vegetante.1,6
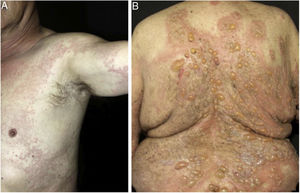
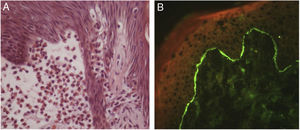
Infiltração epidérmica por eosinófilos e espongiose são aspectos proeminentes na histopatologia do penfigoide bolhoso (PB). Em sua fase pré‐bolhosa, que se caracteriza clinicamente por lesões urticariformes, eczematosas, ou prurido isolado, EE é frequentemente alteração única (figs. 3 e 4).6,7 Evidências recentes sugerem participação dos eosinófilos na patogênese do PB, por meio da liberação de proteínas tóxicas que induziriam à clivagem dermoepidérmica e formação de bolhas.7 Embora os fatores que induzem a migração dos eosinófilos em direção à epiderme permaneçam desconhecidos, alguns autores sugerem que a liberação de citocinas pelos queratinócitos lesados no PB induziria esse processo, sobretudo IL‐8 e eotaxina.7
Ruiz et al. relataram que 24% de 150 pacientes com EE apresentavam uma DBAI subjacente, das quais PB foi a mais frequente.8 A associação com penfigoide de membranas mucosas e penfigoide gestacional é menos descrita. Porém, a ocorrência de EE em lesões urticariformes durante a gestação pode ser importante na distinção entre penfigoide gestacional e erupção polimórfica da gravidez.6
Outros diagnósticos diferenciaisApesar de classicamente relacionada aos pênfigos e PB, outros diagnósticos devem ser considerados frente ao achado de EE. Dermatites espongióticas, seja eczema de contato, atópico ou numular, podem apresentar eosinófilos intraepidérmicos ao lado das alterações histológicas clássicas.6,9 A maioria dos pacientes com EE isolada descritos por Ruiz et al. apresentavam dermatites eczematosas ou uma DBAI na fase pré‐bolhosa.8 Estudos de imunofluorescência se fazem necessários nos casos duvidosos para auxiliar na distinção diagnóstica.1
Reação a picadas de artrópodes, urticária, farmacodermias e escabiose são causas menos comuns de EE.1,6,9 Classicamente, reações a picadas de artrópodes e urticária cursam com edema dérmico exuberante e infiltrado inflamatório misto, mas podem confundir‐se clinicamente com a fase urticariforme das DBAI.1,6 Na escabiose, a visualização do ácaro no estrato córneo confirma o diagnóstico.6 As reações do tipo “ide”, por hipersensibilidade a infecções por fungos ou outros microrganismos, cursam também com EE.8
A fase bolhosa da incontinência pigmentar também cursa com EE, além de disqueratose de queratinócitos. Essa é uma rara dermatose hereditária ligada ao X e seu curso clínico‐histopatológico peculiar geralmente conduz ao diagnóstico correto.1,6 Mais raramente, líquen escleroso, policitemia vera, poroqueratose, nevo de Meyerson, doença de Still e síndrome de Wells exibem EE.1,6,9 Outros aspectos anatomopatológicos adicionais específicos em geral estão presentes. Na foliculite de Ofuji, a EE é encontrada no infundíbulo do pelo e no ducto sebáceo.1,9
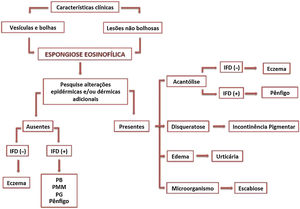
Abordagem diagnósticaA presença de características clínicas e/ou histológicas específicas em associação à EE aponta, em muitos casos, para o diagnóstico correto. Em contraste, situações com apresentação clínica atípica na ausência de alterações microscópicas adicionais representam verdadeiros desafios diagnósticos (fig. 5).
Análise detalhada de cada caso com adequada correlação clínico‐patológica é indispensável para elucidação diagnóstica. Frente à EE isolada, devem‐se examinar cortes histológicos seriados em busca de outras alterações epidérmicas e/ou dérmicas, como acantólise, disqueratose, edema dérmico, infiltrado inflamatório, alterações de membrana basal ou presença de microrganismos.
Na persistência de achados não determinantes, estudos de imunofluorescência (IF) devem ser feitos e repetidos nos casos de negatividade inicial. A IF é o exame padrão‐ouro no diagnóstico das DBAI, ao demonstrar a presença de anticorpos in vivo contra antígenos intraepidérmicos ou da zona da membrana basal.10 A IF direta detecta autoanticorpos ligados ao epitélio, enquanto a IF indireta quantifica anticorpos circulantes. Tanto nos pênfigos quanto no PB, a detecção de anticorpos fluorescentes ocorre em cerca de 100% dos pacientes com doença ativa e é crucial no diagnóstico dos casos atípicos.10
Considerações finaisAs DBAI, em especial PB e PH, devem ser sempre consideradas no diagnóstico diferencial da EE. A presença de achados clínicos e histológicos concomitantes pode levar ao diagnóstico correto, porém investigação histológica adicional e estudos de IF são requeridos nos demais casos.
Os mecanismos que induzem a infiltração epidérmica por eosinófilos em desordens tão distintas ainda não foram elucidados. O queratinócito e suas vias de sinalização molecular possivelmente participam desse processo, mas essa hipótese não foi comprovada. Estudos adicionais ainda são necessários para esclarecer essas questões patogênicas e novas descobertas nessa área podem ser importantes na determinação de novas estratégias e alvos terapêuticos.
Suporte financeiroO presente estudo recebeu apoio financeiro da FUNADERSP (Fundo de Apoio ao Dermatologista de São Paulo), São Paulo, Brasil.
Contribuição dos autoresKarina Lopes Morais: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; revisão crítica da literatura; revisão crítica do manuscrito.
Denise Miyamoto: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito.
Celina Wakisaka Maruta: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito.
Valéria Aoki: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito.
Conflitos de interesseNenhum.
AgradecimentosÀ Prof. Dra. Neusa Yuriko Sakai Valente, que contribuiu com as imagens histológicas do artigo.