A infecção decorrente do coronavírus 2 (gênero Betacoronavirus), responsável pela pandemia de COVID‐19, pode potencialmente causar síndrome respiratória aguda grave (SARS), envolver outros órgãos e desencadear eventos autoimunes, como resultado da tempestade de citocinas.1,2 Dentre os linfomas cutâneos de células T (LCCTs), a micose fungoide (MF) e a síndrome de Sézary (SS) são mais comuns. MF apresenta curso indolente, progressão lenta e, raramente, o alcance da cura.1,3 O relato descreve a recorrência de MF controlada após infecção pelo SARS‐CoV‐2, e ressalta os potenciais efeitos imunogênicos do vírus como gatilho nos LCCTs.
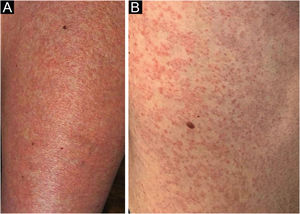
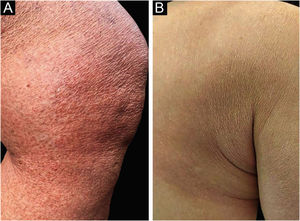
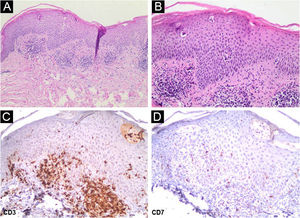
Paciente do sexo feminino, 62 anos, diagnóstico de MF há dois anos apresentou controle da doença após fototerapia com 8‐metoxipsoraleno e ultravioleta A (PUVA), seguida de UVB (banda estreita). Duas semanas depois de ter tido contato domiciliar com COVID‐19, iniciou com exantema maculopapular (fig. 1). Após 15 dias, o quadro se manteve com prurido leve nas áreas com eritema e descamação fina, redução ou achatamento das pápulas, que evoluiu em dois meses para placas apergaminhadas no tronco, abdome e membros (fig. 2). Havia ausência de lesões nas mucosas, gânglios palpáveis nas diferentes cadeias examinadas e sinais/sintomas sistêmicos. Dentre os exames solicitados, foram observados swab nasal positivo para SARS‐CoV‐2A por imunofluorescência (detecção de nucleoproteínas CoV‐2 – COI: 94,40; COI‐índice de corte <1: não reagente); elevação do dímero‐D (1876 ng/mL; positivo >500 ng/mL); sorologias não reagentes para vírus linfotrópicos T humanos 1 e 2; e radiografia do tórax no padrão da normalidade. A histopatologia da pele evidenciou exocitose linfocitária e atipia celular na epiderme (fig. 3 a e b); a imuno‐histoquímica revelou predominância de linfócitos TCD4 e perda de expressão de linfócitos TCD7 (fig. 3 c e d). O estadiamento clínico foi estabelecido em Ib (T2bN0M0B0).
(a) Infiltrado de linfócitos atípicos intersticial e perivascular superficial, com exocitose de linfócitos (Hematoxilina & eosina, 100×). (b) No detalhe, infiltrado celular atípico na epiderme (Hematoxilina & eosina, 400×). (c) Na imuno‐histoquímica, positividade para CD3 nos linfócitos T (400×). (d) Baixa expressão de CD7 nos linfócitos T (400×).
O papel de fatores ambientais e agentes infecciosos como desencadeantes ou promotores do desenvolvimento de LCCT ainda não está totalmente estabelecido. Além disso, distúrbios autoimunes podem gerar ambiente favorável para o risco de LCCT. As teorias da patogênese da MF e SS incluem aumento da atividade de Th2 e redução da atividade de Th1, da resposta citotóxica antitumoral dos linfócitos CD8, da população de células dendríticas e da produção de interleucina‐12 e interferon‐alfa.2,4
A desregulação imunológica presente na COVID‐19 favorece a redução da atividade funcional dos linfócitos T reguladores e um desequilíbrio na produção de citocinas, além da elevação sérica dos níveis de proteína C‐reativa e do dímero‐D.5 Além disso, o mimetismo molecular entre o SARS‐CoV‐2 e proteínas humanas favorece a produção de autoanticorpos em pacientes geneticamente predispostos, ocasionando exacerbação ou surgimento de doenças autoimunes/autoinflamatórias: síndrome de Guillain‐Barré, doença de Kawasaki, púrpura trombocitopênica imune, anticorpos antifosfolípides, trombose e, potencialmente, lúpus eritematoso, esclerose sistêmica e pênfigo vulgar.4
Embora a maioria dos pacientes com LCCTs indolentes ou controlados não seja predisposta a infecções virais, consideram‐se condições de risco para infecção e sintomas graves da COVID‐19: LCCTs agressivos ou em estágios avançados, vigência de terapêutica imunossupressora, linfopenia, falência crônica de órgãos, coexistência de comorbidades, idade avançada.2
Este relato inédito de MF previamente controlada, com recorrência cutânea exuberante e súbita após infecção por SARS‐CoV‐2, indica mecanismos imunogênicos virais como potenciais desencadeantes da desregulação imune nos LCCTs.
Suporte financeiroNenhum.
Contribuição dos autoresÉderson Valei Lopes de Oliveira: Concepção e o desenho do estudo de caso; levantamento dos dados, ou análise e interpretação dos dados; redação do artigo ou revisão crítica do conteúdo intelectual; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica do caso estudado; revisão crítica da literatura; aprovação final da versão final do manuscrito.
Ligia Magnani Landell: Obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica do caso estudado; aprovação da versão final do manuscrito.
Cacilda da Silva Souza: Concepção e o desenho do estudo de caso; análise e interpretação dos dados; redação do artigo ou revisão crítica do conteúdo intelectual; obtenção, análise e interpretação dos dados; revisão crítica da literatura; aprovação final da versão final do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Oliveira ÉV, Landell LM, Souza CS. Recurrence of controlled mycosis fungoides after SARS‐CoV‐2 infection. An Bras Dermatol. 2023;98:120–2.
Trabalho realizado no Consultório Privado e Hospital das Clínicas da Faculdade de Medicina de Ribeirão Preto, Universidade de São Paulo, Ribeirão Preto, SP, Brasil.