O pênfigo vegetante (PVeg) é um subtipo de pênfigo vulgar (PV), caracterizado por bolhas flácidas que se tornam erosadas e placas vegetantes, tipicamente nas áreas intertriginosas, face e couro cabeludo.1 Histopatologicamente apresenta‐se como hiperplasia pseudoepiteliomatosa (HPE) associada à acantólise suprabasal.
O pênfigo induzido por trauma é raro após procedimentos cirúrgicos; há apenas alguns relatos de ocorrência após a cirurgia micrográfica de Mohs (CMM).2–5 Aqui, apresentamos um paciente que desenvolveu PVeg após CMM para carcinoma espinocelular (CEC) do tórax e após criocirurgia para ceratose actínica na têmpora e na região frontal. Que seja do conhecimento dos autores, este é o primeiro relato de PVeg em um local tratado por CMM ou criocirurgia.
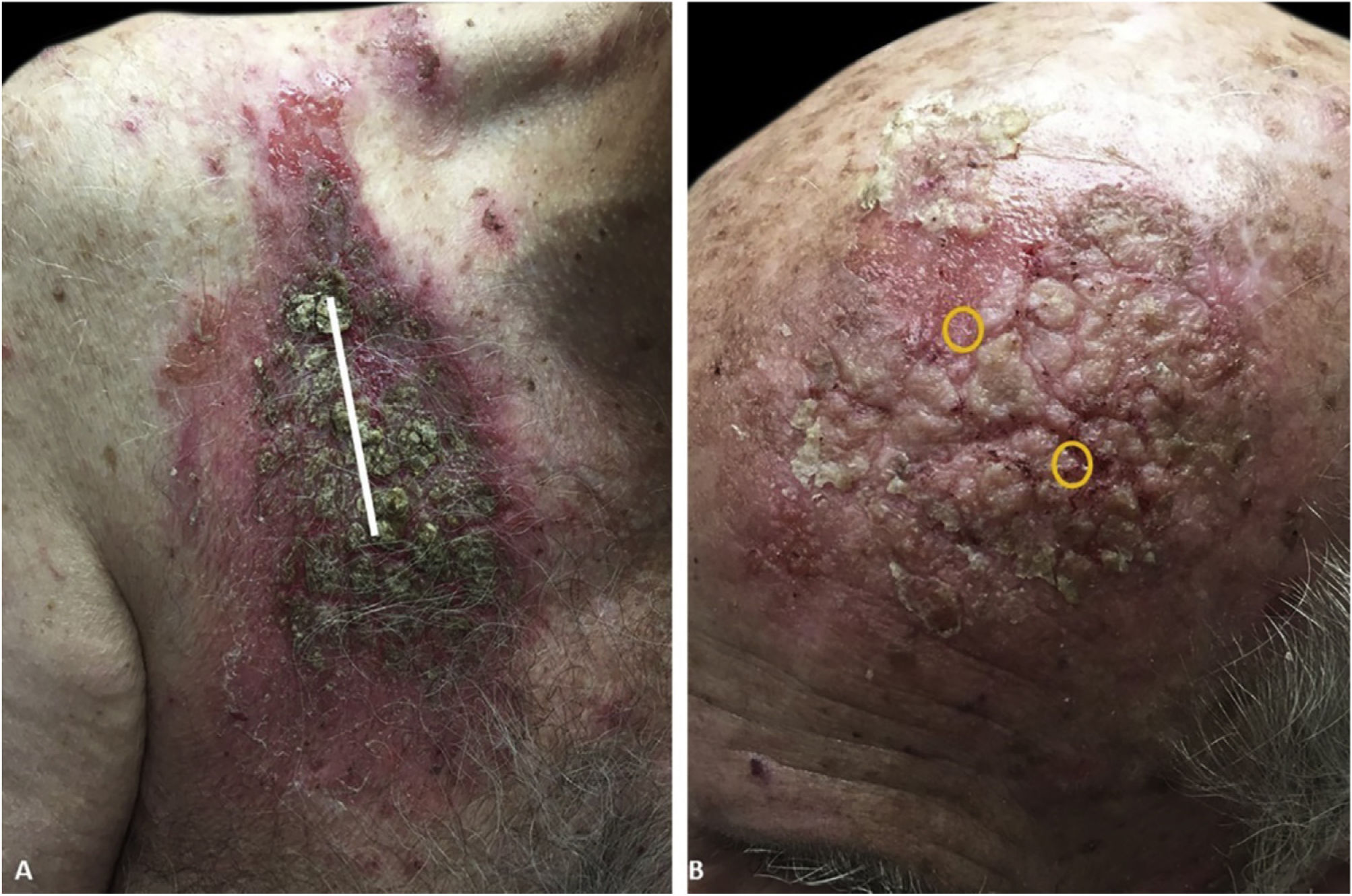
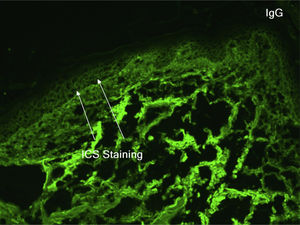
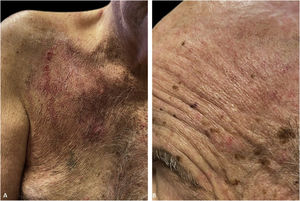
Homem caucasiano, de 81 anos de idade, apresentava há alguns meses um nódulo eritematoso hiperceratótico na região anterior direita do tórax. A biópsia confirmou CEC bem diferenciado, e o paciente foi submetido à CMM para retirada do tumor; o defeito foi reparado com fechamento linear. Concomitantemente, foi submetido à criocirurgia na têmpora esquerda e região frontal para ceratose actínica. O curso pós‐operatório, inicialmente sem intercorrências, complicou‐se por má cicatrização, exsudação e secreção nas feridas cirúrgicas e maceração na periferia. As culturas das feridas apresentaram crescimento de Pseudomonas aeruginosa, mas o paciente não respondeu aos antibióticos tópicos e sistêmicos. Dois meses após a CMM, observou‐se que o paciente apresentava melhora mínima com erosões e placas vegetantes hiperceratóticas, que se expandiam circunferencialmente a partir dos locais do procedimento (fig. 1). Uma biópsia de pele do tórax demonstrou HPE e acantólise suprabasal sugerindo PVeg. A imunofluorescência direta mostrou depósitos de IgG e C3 nos espaços intercelulares da epiderme, compatíveis com PV (fig. 2). A imunofluorescência indireta revelou autoanticorpos contra a superfície celular epidérmica com título de 1:40. O ensaio ELISA mostrou titulação de anticorpo anti desmogleína (DSG1) e de 131,4 anti‐DSG3 de 34,2 (> 20 para ambos).
(A), Placas vegetantes, hiperceratóticas e erosadas na pele do tórax direito (local da cirurgia de Mohs). O local do fechamento primário foi marcado com uma linha branca. (B), Têmpora esquerda/região frontal (local da criocirurgia). Os locais do trauma original foram marcados com círculos amarelos.
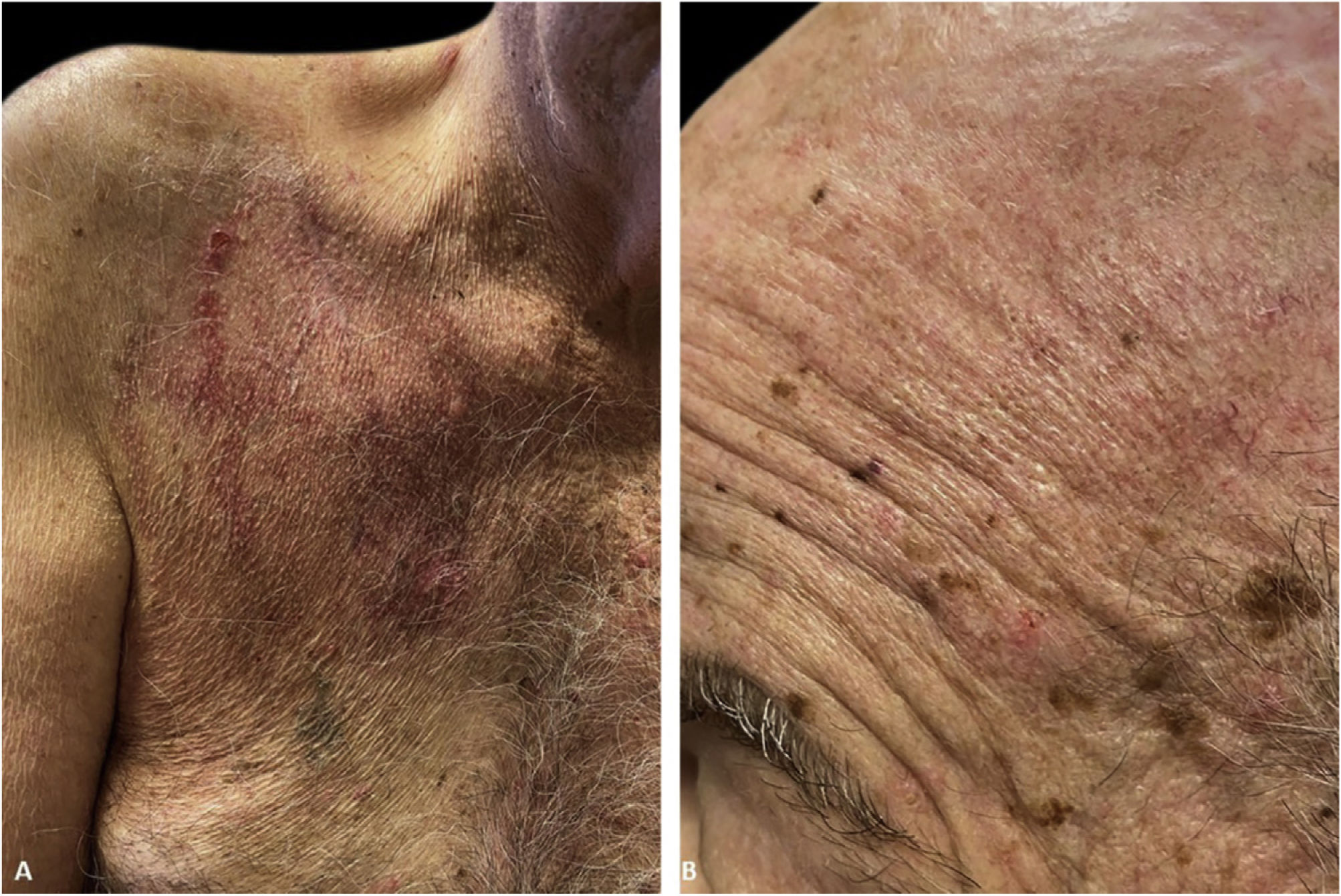
Os resultados de imunofluorescência e histopatologia, juntamente com a apresentação clínica, foram consistentes com PVeg. Iniciou‐se tratamento oral com dexametasona 0,15mg/kg e azatioprina 150mg/dia e esteroides tópicos, com resolução completa das lesões cutâneas em tempo oportuno (fig. 3).
O PV induzido por traumatismo é descrito após procedimentos cirúrgicos gerais (abdominal, torácico, ortopédico) e odontológicos.1 Dos 36 casos de PV induzido pós cirurgia, 13 ocorreram em pacientes sem pênfigo preexistente. A revisão da literatura revelou apenas dois casos de PV e dois casos de PF após CMM, e um caso de PF após criocirurgia para ceratose actínica.2–5 Na maioria dos casos de pênfigo após CMM, incluindo o presente caso, os pacientes apresentaram cicatrização sem intercorrências no período pós‐operatório imediato, seguida por desenvolvimento de erosões, formação de escamas, secreção e descamação quatro a cinco semanas após o procedimento, simulando infecção da ferida operatória ou dermatite de contato.2,4,5 Todos os casos exigiram alto índice de suspeita para pênfigo, com confirmação por biópsia e exame de imunofluorescência.
Diversos mecanismos foram propostos para explicar a indução do pênfigo e a koebnerização do pênfigo preexistente por trauma cirúrgico, e é provável que o processo seja multifatorial.1 Lesões epidérmicas podem expor as DSG 1 e 3 e levar à formação de novos autoanticorpos em pacientes geneticamente suscetíveis ou à ativação de anticorpos preexistentes em títulos baixos (subclínicos).1,2,4 Ainda, o trauma cirúrgico pode expor antígenos não relacionados ao pênfigo, mas capazes de resposta imunológica aos antígenos do pênfigo por meio do processo de disseminação do epítopo.1,3 Esses fatores poderiam explicar o período de latência mais longo (15 semanas) para a indução do pênfigo em procedimentos cirúrgicos não dermatológicos, nos quais há consideravelmente menor dano da epiderme. Com a CMM, criocirurgia ou biópsia tangencial (shave) há mais danos às camadas da pele e na junção dermoepidérmica, acarretando maiores concentrações de antígenos liberados (DSG 1 e 3), levando à disseminação de epítopos mais eficiente e resposta imunológica mais rápida e intensa.1,3 Finalmente, o próprio CEC expor as DSG 1 e 3 e desencadear uma resposta autoimune.
O PVeg representa um desafio diagnóstico adicional, pois tem semelhanças histopatológicas com o CEC por causa da presença de HPE. Além de estar associada à acantólise suprabasal, a HPE em casos de PVeg é de origem anexial (folicular), confinada à epiderme e derme, com atipia mínima, raras mitoses e ausência de necrose individual de ceratinócitos.
Em pacientes com doença bolhosa prévia, a reconstrução de feridas da CMM deve ser simples, e o fechamento parcial ou por segunda intenção deve ser considerado.4 Alguns autores recomendam aumentar a imunossupressão oral no período pós‐operatório imediato.5
Em pacientes como o do presente caso, sem história prévia de doença bolhosa, o profissional que realiza a CMM deve ter um alto índice de suspeita quando do aparecimento de feridas que não cicatrizam ou inflamação localizada que ocorra várias semanas após o procedimento cirúrgico.
Suporte financeiroNenhum.
Contribuições dos autoresNathan Jetter: Participação na concepção e planejamento do estudo; obtenção, análise e interpretação dos dados; redação do manuscrito; aprovação da versão final do manuscrito.
Felipe Bochnia Cerci: Análise e interpretação dos dados; redação do manuscrito; aprovação da versão final do manuscrito.
Karan Pandher: Participação na concepção e planejamento do estudo; obtenção, análise e interpretação dos dados; redação do manuscrito; aprovação da versão final do manuscrito.
Aleksandar L. Krunic: Participação na concepção e planejamento do estudo; obtenção, análise e interpretação dos dados; revisão crítica do manuscrito; aprovação da versão final do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Jetter N, Cerci FB, Pandher K, Krunic AL. Pemphigus vegetans developing after Mohs micrographic surgery and cryotherapy. An Bras Dermatol. 2021;96:520–3.
Trabalho realizado no Departamento de Dermatologia, Faculdade de Medicina, Northwestern University Feinberg, Chicago, EUA.