Os autores relatam um caso raro de mucormicose cutânea primária causada por infecções por Mucor irregularis e Klebsiella pneumoniae em uma mulher chinesa de 67 anos. Após a administração de anfotericina B lipossomal combinada com cefoperazona/sulbactam sódico, a paciente se recuperou. A combinação de infecção fúngica invasiva e infecção bacteriana cutânea merece atenção.
A mucormicose é uma infecção fúngica invasiva rara, com mortalidade extremamente alta e poucas opções terapêuticas, frequentemente observada em pacientes imunocomprometidos. Muitas espécies pertencentes à ordem Mucorales podem causar mucormicose, mas a mucormicose causada por Mucor irregularis (anteriormente Rhizomucor variabilis) é extremamente rara. Os autores descrevem um caso de infecção por Mucor irregularis de progressão lenta na face, acompanhada por infecção cutânea por Klebsiella pneumoniae.
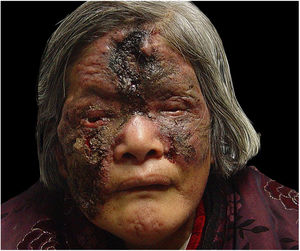
Relato do casoUma mulher de 67 anos apresentava histórico de nove anos de lesão avermelhada na face após uma ferida perfurante curada na pálpebra esquerda. Ela apresentava febre, desidratação, vômitos e dores no corpo na primeira consulta. O exame cutâneo evidenciou úlceras com secreção purulenta central e uma crosta dura, seca e escura nas regiões frontal e malar direita, circundadas por uma borda elevada e um anel inflamatório. Observou‐se uma placa irregular, confluente, infiltrada, vermelho‐claro, de bordas bem definidas, que acometia o nariz, região malar esquerda e pálpebras. Uma grande crosta necrótica de coloração vermelho‐acastanhada cobria a maior parte das lesões. A paciente relatou que prurido, dor e demais sintomas pioravam ao pressionar a ferida. Os linfonodos submandibulares e cervicais eram palpáveis (fig. 1).
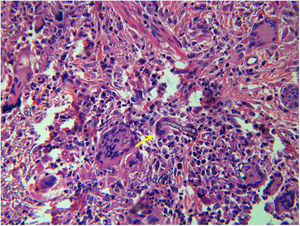
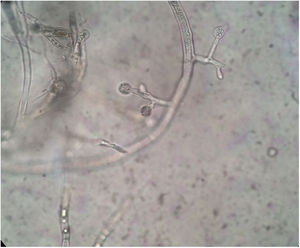
O hemograma completo indicou anemia leve. As tomografias computadorizadas (TC) simples e com contraste mostraram uma sombra em partes moles, sem uma borda distinta. Os ossos craniofaciais estavam intactos. O exame histopatológico da biópsia tecidual com coloração pela hematoxilina e eosina (H&E) revelou hifas não septadas em forma de fita, características de um fungo da ordem Mucorales, circundadas por células gigantes multinucleadas (fig. 2). A cultura bacteriana indicou a presença do fenótipo selvagem resistente de K. pneumoniae. O exame microscópico de material obtido da cultura revelou esporângios esféricos, hifas longas e hialinas e rizoides sem estolões distintos (fig. 3). As identificações biomoleculares foram confirmadas pelo sequenciamento de nucleotídeos da região do espaçador interno transcrito (ITS; sequência primer: ITS1 5’‐TCCGTAGGTGAACCTGCGG‐3’, ITS4 5’‐TCCTCCGCTTATTGATATGC‐3’) e pesquisa de similaridade de sequência que usou o BLAST no banco de dados do National Center for Biotechnology Information (NCBI). Uma pesquisa BLAST no banco de dados NCBI GenBank apontou que o patógeno isolado era 99% homólogo ao M. irregularis (acesso GenBank N° EF583637).
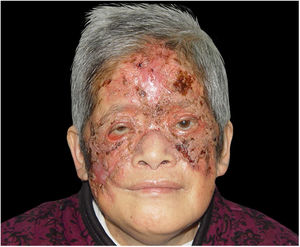
Adotou‐se um tratamento intravenoso com anfotericina B (AnB) combinada com cefoperazona/sulbactam sódica, de acordo com um teste de suscetibilidade a medicamentos. O tratamento com AnB foi iniciado com uma dose diária de 1mg, progrediu gradualmente para uma dose diária máxima de 40mg. Após uma semana, a úlcera superficial tornou‐se mais seca, com a formação de novo tecido de granulação; a crosta necrótica desprendeu‐se e as secreções purulentas desapareceram. No entanto, os efeitos colaterais apareceram gradualmente: febre alta, coriza, dor muscular, dor de cabeça e vômitos, bem como hipocalemia e hipoproteinemia graves. A função renal começou a deteriorar‐se levemente. Assim, a AnB foi substituída por AnB lipossomal, que foi mais eficaz e apresenta menos efeitos colaterais no tratamento de infecções fúngicas invasivas.1 Com o alívio dos efeitos colaterais, a lesão se resolveu gradualmente. A pesquisa de fungos na lesão cutânea foi negativa (fig. 4). Quando a dose total atingiu 1,5g, o tratamento com AnB foi interrompido e substituído por itraconazol oral (400mg por dia) por dois meses. Não foi observada recorrência durante os três meses de seguimento após a interrupção do tratamento com itraconazol por via oral.
DiscussãoA infecção por Mucor irregularis ocorre principalmente em pacientes com fatores predisponentes, como diabetes, neoplasia, transplante de órgãos sólidos e trauma. No entanto, na maioria dos relatos de mucormicose por M. irregularis os pacientes não apresentavam imunodeficiência aparente.2 A paciente relatou ferimento por planta e não apresentava imunodeficiência. O uso sistemático de glicocorticoides pouco antes da consulta pode ter sido o gatilho para o agravamento da doença. As manifestações clínicas e a mortalidade devido à mucormicose cutânea dependem do modo de aquisição e do estado imunológico do hospedeiro. Esse fato destaca a importância de avaliar a história de uso de agentes imunossupressores.
K. pneumoniae é um patógeno piogênico Gram‐negativo bem conhecido; esse é um dos patógenos comunitários mais comuns, causando infecções oculares, cerebrais, pulmonares, hepáticas e geniturinárias. Ocasionalmente, K. pneumoniae pode dar origem a infecções cutâneas e de partes moles; a literatura apresenta relatos de fasciíte necrosante e infecção de partes moles, além de abscesso profundo e erupção cutânea purpúrica. A maioria dos casos relatados geralmente apresenta uma combinação de infecções cutâneas e de partes moles, complicadas. A infecção cutânea mista por M. irregularis e K. pneumoniae é extremamente rara.
O tratamento de infecções fúngicas invasivas é complicado, porque os alvos dos fármacos contra patógenos eucarióticos se assemelham aos do hospedeiro humano, o que limita as opções terapêuticas.3 A mucormicose cutânea primária resulta da inoculação direta de esporos de fungos na pele, cujas lesões resultantes podem imitar pioderma gangrenoso, gangrena bacteriana sinérgica ou outras infecções produzidas por bactérias ou fungos. Sua apresentação clínica altamente variável, os achados inespecíficos da infecção e a maior prevalência de outras condições infecciosas são responsáveis pelo atraso no diagnóstico da mucormicose cutânea. O quadro da paciente atual persistiu por dez anos desde o início até o diagnóstico.
O manejo nesses casos costuma ser desafiador, visto que o atraso no diagnóstico é um grande obstáculo para o tratamento precoce. Com base nas evidências disponíveis, AnB é o antifúngico empírico apropriado para a mucormicose invasiva, apresenta o maior espectro de atividade e suscetibilidade antifúngica. É prudente usar formulações lipossomais ou outras estratégias para reduzir a nefrotoxicidade.3 Em comparação com AnB convencional, as formulações lipídicas da AnB são agora o tratamento de escolha e devem ser administradas por via intravenosa em dose mínima de 3‐5mg/kg/dia.4 No entanto, seu alto custo é uma restrição nos países em desenvolvimento e os pacientes geralmente não seguem o curso completo do tratamento. Embora M. irregularis seja menos suscetível ao fluconazol e ao itraconazol, o sucesso do tratamento da mucormicose cutânea com esses antifúngicos tem sido relatado na literatura.5 De acordo com os resultados da cultura de bactérias, o manejo da presente paciente foi feito com itraconazol oral e AnB lipossômica intravenosa, bem como cefoperazona/sulbactam sódica.
Suporte financeiroNenhum.
Contribuição dos autoresSiping Zhang: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; redação e edição do manuscrito; coleta, análise e interpretação de dados; participação no desenho do estudo; participação intelectual na conduta propedêutica e/ou terapêutica dos casos estudados; revisão crítica da literatura.
Kunju Zhu: Aprovação da versão final do manuscrito; redação e edição do manuscrito; participação no desenho do estudo; revisão crítica da literatura; revisão crítica do manuscrito.
Zhang Chi: Aprovação da versão final do manuscrito; redação e edição do manuscrito; coleta, análise e interpretação de dados; participação no desenho do estudo; participação intelectual na conduta propedêutica e/ou terapêutica dos casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Conflitos de interesseNenhum.
Como citar este artigo: Zhang S, Zhu K, Zhang C. Successful treatment of a patient with cutaneous co‐infection caused by Mucor irregularis and Klebsiella pneumoniae. An Bras Dermatol. 2020;95:623–6.
Trabalho realizado no Departamento de Dermatologia e Venereologia, First Affiliated Hospital, University of Science and Technology of China, Hefei, Anhui, China.